|
||||
|
|
Глава 1. ДИЕТЫ ПРИ АЛЛЕРГИИПрежде чем начинать разговор о диетах, рекомендуемых больным с тем или иным видом аллергии, поговорим о ее причинах, методах диагностики, выясним, какие заболевания относятся к аллергическим, какими симптомами они проявляются и какие существуют методы их лечения. Основные сведения об аллергииАллергия, как уже отмечалось выше, представляет собой сверхчувствительность организма к некоторым веществам окружающей среды, которые воздействуют на него через иммунную систему. В результате этого возникает цепь реакций во внутренних органах и тканях организма, в которых развивается воспалительный процесс, а из клеток, называемых тучными, начинает выделяться особое вещество – гистамин, который, в свою очередь, провоцирует развитие клинических проявлений аллергии. Симптомы аллергии возникают при двух условиях: генетической предрасположенности человека к данному роду заболеваний и его контакте с одним или несколькими аллергенами. Наиболее частыми признаками аллергических заболеваний являются чиханье, заложенный нос, ринит, зуд в глазах и кожные высыпания. Однако все эти симптомы могут не иметь ничего общего с аллергической реакцией. Так как же отличить аллергию от банальной простуды? При чихании из дыхательных путей удаляются раздражающие слизистую субстанции (пыль, песок и др.), вместе с небольшим количеством секреторной жидкости. При аллергии эта реакция становится преувеличенной. Приступы чиханья могут продолжаться изо дня в день, возникая безо всякой очевидной причины при отсутствии насморка как такового. Частым симптомом аллергии, так же как и простуды, бывает насморк, или ринит. Однако при аллергических реакциях выделения из носа обычно бывают водянистыми и прозрачными, а при простуде они более густые и желтоватые. При аллергии, как правило, закладывает нос. Это происходит из-за воспаления и утолщения слизистой оболочки носовой полости. Увеличиваясь, она закупоривает носовой канал, нарушая или даже полностью блокируя нормальный отток слизи. Попытки высморкаться в данном случае только еще более усиливают заложенность носа. Аллергия – частая причина кожного зуда. Вызывается он крапивницей – сыпью, имеющей вид многочисленных точек на коже, которые могут появиться на любом участке тела, в том числе и на лице. Обычно сыпь не проходит на протяжении нескольких дней. Кроме того, у детей раннего возраста на лице может появиться экзема. При этом зуд бывает настолько сильным, что не позволяет малышу заснуть. Заболевание продолжается несколько лет. Для него характерны внезапные обострения, на смену которым приходят периоды ремиссии. Поражение при экземе может охватить любой участок тела. Все мы иногда протираем свои глаза, чтобы удалить попавшую в них соринку, песчинку, ресницу или насекомое. После устранения причины неприятных ощущений все приходит в норму, и глаза перестают чесаться. При аллергии появляется долго не проходящий зуд в глазах. Глаза не только чешутся, но и краснеют, веки припухают без видимой на то причины. Зуд становится настолько сильным, что ничто не помогает его уменьшить, а продолжаться он может неделями. Аллергические реакции классифицируются в зависимости от органов, в которых они возникают. Если симптомы появляются в носовой полости и легких, это респираторная аллергия, если на коже – кожная, а если в глазах – офтальмологическая. Аллергии классифицируются также в зависимости от вызвавшей их причины: аллергия на пищевые продукты, пыльцу растений, укусы насекомых и т. д. В табл. 1 указаны виды аллергии, их основные симптомы и причины возникновения. С каждым годом количество аллергических заболеваний неуклонно растет. Если когда-то основной причиной аллергии была наследственная предрасположенность, то в наши дни с ней «успешно» конкурирует неблагоприятная экологическая обстановка. Таблица 1 Виды аллергии, их основные симптомы и причины возникновения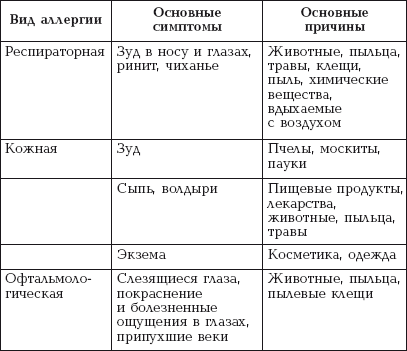 Стать аллергиком может кто угодно и в любом возрасте. Однако риск увеличивается, если кто-либо из членов семьи страдает аллергией. Если ни у кого из ваших родственников никогда не наблюдалось аллергических реакций, риск развития аллергии у вас составляет всего лишь от 5 до 15 %. Но, если оба ваших родителя страдают от аллергии, вероятность возникновения аллергии у вас возрастает до 40–60 %, а если они реагируют на одни и те же аллергены – до 80 %. Неблагоприятными условиями, способствующими быстрому распространению аллергии, являются загрязнение воздуха, его повышенная влажность, а также резкие перепады температуры и атмосферного давления. В воздухе образуются смог и двуокись серы, присутствует примесь в виде твердых частиц, пыли, дыма и сажи. В высокой концентрации они могут вызывать бронхоспазм. Фотохимический смог из озона, двуокиси углерода, углеводородов, содержащихся в выхлопных газах, и других окислителей образуется под воздействием ультрафиолетовых лучей. Даже при низкой его концентрации в воздухе снижается жизненная емкость легких и нарушается газообмен. Если ранее аллергические реакции вызывались главным образом пищевыми продуктами, в настоящее время все чаще причиной аллергии становится загрязненный воздух, вместе с которым через дыхательные пути поступают сера, свинец, техногенные газы и другие вредные для нашего организма вещества. Связано это с резким увеличением числа аллергенов в среде нашего обитания в связи с химизацией производства, быта и лечебного процесса. К тому же мы живем и работаем в зданиях с закрытыми вентиляционными системами, где отсутствует приток внешнего воздуха, из-за чего повышается концентрация загрязняющих веществ, в том числе и табачного дыма. Углеводороды, промышленная пыль, неорганические кристаллы, газообразные примеси, сажа и табачный дым сами по себе не являются антигенами, но они способны изменять чувствительность к другим антигенам и оказывать существенное воздействие на течение аллергических заболеваний. Виды аллергеновАллергены подразделяются на воздушные, пищевые, лекарственные и промышленные. Воздушные аллергеныК воздушным относятся аллергены пыльцы, грибов, эпидермальные аллергены, домашняя пыль, микроклещи, семена и частицы насекомых. Такие аллергены, как частицы насекомых, растений, эпидермис животных, фрагменты пыльцы, плесневых грибов и водорослей, можно выявить с помощью иммунологических методов, а пыльца, споры грибов и водорослей видны под микроскопом. Пыльца состоит из большого количества пыльцевых зерен, которые содержат мужские гаметы и служат для размножения растений. У самоопыляемых растений она довольно большая по размеру, клейкая и разлетается на незначительное расстояние от цветков, поэтому ее концентрация в воздухе невелика. У растений, опыляемых ветром, пыльца мелкая, с гладкой поверхностью, поэтому она разносится на большие расстояния и долго удерживается в воздухе, особенно в сухую ветреную погоду, создавая высокую концентрацию. Именно она и вызывает аллергию. Ее выброс происходит рано утром, а ее концентрация в воздухе достигает максимума днем и ранним вечером, когда усиливается циркуляция воздушных масс. Несмотря на то что пыльца сравнительно быстро утрачивает свою жизнеспособность, ее аллергенные свойства сохраняются очень долго. К растениям, вызывающим аллергические реакции в период цветения, относятся: • лиственные деревья (береза, ольха серая и черная, ива прутиковая, тополь серебристый, клены остролистный, татарский и американский, дубы обыкновенный, красный и австрийский, осина, вяз, липа, ясень, лещина, рябина); • хвойные деревья (сосны обыкновенная и сибирская, пихта, ель, лиственница); • злаковые травы (ромашка, амброзия, подорожник, пырей, ежа сборная, мятлик луговой, тимофеевка, пшеница, рожь, овес, рис, душистый колосок); • культивируемые растения (подсолнечник, хлопчатник, клещевина, горчица, щавель, шалфей, клевер, хмель, конопля); • цветочные культуры (роза, лилия, гвоздика, георгина, хризантема, тюльпан, нарцисс, маргаритка, календула); • сорные травы (полынь, крапива, циклахена, одуванчик, крестовник обыкновенный, марь белая). Среди деревьев наибольшей аллергенной активностью обладает пыльца березы, а наименьшей – пыльца хвойных деревьев. Аллергия на нее проявляется в период цветения соответствующих растений. Для каждой климатической зоны существуют определенные сроки наибольшего распространения пыльцы, на основе которых создаются календари цветения. У людей с аллергией на пыльцу растений зачастую проявляются аллергические реакции при контакте с содержащими ее продуктами – при употреблении в пищу меда, халвы, подсолнечного масла, горчицы или лечении травяными отварами. Грибы распространены практически во всех климатических зонах. Их средой обитания является не только почва, но и вода (как пресная, так и соленая). Грибы выживают даже при низких температурах. Мало их лишь в районах с засушливым климатом. В зависимости от морфологических признаков все грибы подразделяются на дрожжевые и мицелиальные. Споры, образуемые ими, разносятся водой, ветром и животными. Достаточно часто аллергические реакции вызываются плесенью. Она представляет собой органы размножения различных видов грибов, расположенных на поверхности питательного субстрата, и состоит из переплетенных шор и спор. Грибы, обитающие в жилых помещениях, способны вызывать круглогодичную аллергию. Их особенно много в обивке старой мебели, на занавесках в ванной комнате, сантехнических приборах, мусорных баках, а также в сырых подвалах. Аллергия на споры грибов протекает с периодическими обострениями, которые обусловлены повышением концентрации спор в воздухе, а также возникают после сбора опавшей листвы, поездок в лес или на дачу. Обостряется этот вид аллергии и под Новый год, поскольку на елях, служащих неотъемлемым атрибутом этого праздника, к сожалению, присутствует очень много грибов. Усилению симптомов заболевания также способствуют сильный запах хвои и пыль, скапливающаяся на елочных игрушках. Наиболее сильными эпидермальными аллергенами являются эпидермис кошек и собак, а также материалы, используемые для набивки подушек, матрасов и мебели (козья или овечья шерсть, перо). Обработанные шкуры и шерсть гораздо реже становятся причинами аллергических реакций, поскольку аллергены, которые они содержат, растворяются в воде и удаляются во время обработки. Чаще всего возникает аллергия на частицы эпидермиса кошек. Они очень мелкие, поэтому накапливаются в воздухе, так что у людей, побывавших в помещении, где содержится кошка, может развиться бурная аллергическая реакция. Поскольку это аллергия на эпидермис животных, а не на их шерсть, вызвать ее могут как длинношерстные, так и короткошерстные или вовсе не имеющие шерсти животные. В жилых помещениях распространению эпидермальных аллергенов способствуют системы центрального отопления. Уборка помещений и регулярное купание животных никоим образом не снижает опасность развития аллергической реакции. Бытовые аллергены можно обнаружить повсюду: в воздухе, на поверхности пола, стен, мебели, игрушках, одежде, посуде, коврах и книгах. Но наиболее высокая их концентрация отмечается в домашней пыли, которая представляет собой смесь частичек волос и чешуек кожи человека, ворсинок ковров, одежды, обивки мебели, фрагментов домашних насекомых, плесени, пуха и шерсти домашних животных, а также мельчайших частичек их экскрементов. Сама по себе домашняя пыль аллергеном не является, но в ней содержатся микроскопические клещи, которые насчитывают 50 разновидностей. Они и вызывают развитие заболевания. Эти насекомые скапливаются в подушках, перинах, коврах, старой мягкой мебели, мягких игрушках и забитых пылью углах. В 1 г пыли содержится до 2000 особей клещей. Их численность увеличивается в сентябре и октябре. В воздух они попадают при чистке ковров, мягкой мебели и постельных принадлежностей. Аллергию могут вызывать как живые, так и мертвые клещи. Антигенной активностью обладают также семена и частицы насекомых. Изделия из хлопка и льна сами по себе гипоаллергенны, но в неочищенном сырье содержатся семена, которые являются сильными аллергенами. Довольно часто аллергические реакции вызывают тараканы. Аллергические заболевания дыхательных путей обостряются при вдыхании частиц этих насекомых. Вспышки бронхиальной астмы наблюдаются также в период вылета моли, бабочек, мошки и ручейников. Пищевые аллергеныСтепень аллергенности продуктов питания зависит от их химического состава. Нежелательную реакцию способны вызывать абсолютно любые продукты. Однако наиболее аллергенными являются коровье молоко, яйца, рыба, злаки, земляника, яблоки, цитрусовые и орехи. Принято говорить, что перечисленные продукты обладают высокой аллергенной потенцией. Коровье молоко является одной из наиболее частых причин аллергических реакций у детей первых 2 лет жизни. В нем содержится около 20 аллергенов. Наибольшей активностью среди них обладают А-, В-, С– и бета-глобулин. Обычно с возрастом чувствительность к молоку снижается. Сенсибилизирующие свойства молока в некоторой степени ослабляются кипячением. Куриные яйца вызывают аллергическую реакцию почти так же часто, как молоко. Чувствительность организма к ним бывает настолько высокой, что даже булочка или печенье, в состав которых входит яйцо, могут спровоцировать появление симптомов заболевания. Белок является более сильным аллергеном, чем желток. Связано это, по всей вероятности, с тем, что в протеинах белка и желтка содержатся различные аллергены, поэтому одни люди безо всяких осложнений могут употреблять только белок, а другие – только желток. Яйца, сваренные вкрутую, яичницы и омлеты гораздо реже вызывают аллергию, чем яйца всмятку. Дело в том, что наиболее сильнодействующие компоненты яичного белка, к которым относятся кональбумин и лизоцим, так же как и альбумин яйца, при кипячении и поджаривании подвергаются разрушению, поэтому аллергической реакции не возникает. В некоторых случаях аллергия к куриным яйцам сочетается с аллергической реакцией на мясо кур. Рыба, главным образом морская, также может стать причиной аллергии, причем чаще всего у жителей приморских и прибрежных районов, где она является одним из основных и наиболее часто употребляемых продуктов питания. Больные с особо высокой чувствительностью не могут есть как морскую, так и речную рыбу, и даже ее запах может вызвать у них приступ удушья. Возможно возникновение аллергической реакции и на какой-либо конкретный вид рыбы. Встречаются случаи непереносимости икры, мяса креветок, раков, крабов и приготовленных из них продуктов, например креветочного масла. Следует иметь в виду, что белок рыб и креветок даже после термической обработки не утрачивает своих аллергенных свойств. Мясо, несмотря на высокое содержание белка, достаточно редко вызывает аллергические реакции, особенно говядина и баранина. Свинина, конина и мясо птицы обладают гораздо большей аллергенной активностью. Аллергия к говядине зачастую наблюдается при аллергической реакции на белок коровьего молока, поскольку это мясо включает в свой состав аллергенные компоненты, схожие с В-глобулином коровьего молока. Поскольку разные сорта мяса различается по своему белковому составу, при аллергии на говядину можно без опасений употреблять в пищу свинину, баранину и другие виды мяса. Злаковые культуры содержат токсин авенин, белковые компоненты и глютин, который образует клейковину и обладает перекрестной сенсибилизацией с лактоглобулином молока. Овощи, фрукты и ягоды относятся к потенциальным аллергенам. Наибольшей активностью в этом плане обладают помидоры, горох, лук, дыня, персики, апельсины, мандарины, лимоны, земляника, малина, ежевика и черная смородина. Орехи являются одним из самых сильных аллергенов. Однако аллергия на этот вид продуктов чаще всего бывает избирательной, то есть реакция возникает только к одному какому-либо виду орехов, например к грецким орехам или фундуку. При этом бурную реакцию может вызвать даже незначительное количество аллергенного продукта, содержащегося в торте или шоколаде. Довольно часто аллергические реакции вызывают различные пищевые добавки, без которых не обходится производство многих современных продуктов. Самыми сильными аллергенами являются бензойная кислота и бензоаты (Е 210–213), бутилированный окситолуол (Е 321), глютамат натрия (Е 621), дифенил (Е 230) и др. Кроме того, возникновению аллергии способствует высокая степень загрязненности пищевого сырья антибиотиками и гормоноподобными веществами. Лекарственные аллергеныАнтигенными свойствами обладают в первую очередь антибиотики, а также сыворотки и витамины. Особенно часто аллергические реакции при их употреблении возникают вследствие неправильного приема, а также при их использовании непродолжительными, но повторяющимися через короткие промежутки времени курсами. Промышленные аллергеныК промышленным аллергенам относятся: • металлы (молибден, марганец, бериллий, титан, хром, никель, рубидий, кобальт); • ферментативные препараты микробиологического синтеза (целлюлазы, протеазы, пектиназы); • косметическое сырье и изделия (красители, консерванты, эмульгаторы, синтетические ароматические вещества); • компоненты резинотехнических изделий (натуральный каучук, тиурам Д и др.); • поверхностно-активные вещества, используемые в производстве различных моющих средств; • компоненты синтетических материалов; • пестициды. Другие аллергеныСпровоцировать развитие аллергических реакций могут также респираторно-вирусные, желудочно-кишечные инфекции и хронические заболевания желудочно-кишечного тракта, при которых снижается прочность слизистых оболочек, являющихся естественными барьерами в организме человека. Аллергические заболевания зачастую вызываются гельминтами. Сенсибилизирующей активностью также обладают продукты насекомых: • яд пчел, ос, шершней, муравьев и других перепончатокрылых и слюна комаров, мошек, москитов, слепней, клопов, блох, вшей, которые попадают в организм человека при укусах этими насекомыми; • вдыхаемые вместе с воздухом чешуйки и частицы бабочек, мотыльков, моли, тараканов и клещей; • ворсинки гусениц, шелкопрядов, ручейников и златогузок при прямом контакте с ними. Аллергические заболеванияВ зависимости от органов, в которых возникает аллергическая реакция, можно выделить заболевания: 1) лорорганов (сезонный и круглогодичный аллергические риниты); 2) дыхательных путей и легких (респираторные аллергозы – аллергический фарингит, аллергический трахеит, аллергический ларингит, фаринголаринготрахеит; аллергический бронхит; бронхиальная астма); 3) кожи (атопический дерматит, контактный дерматит, крапивница, отек Квинке); 4) глаз (аллергические конъюнктивиты). Кроме того, достаточно часто встречаются аллергические поражения сердечно-сосудистой системы (аллергические кардиты, системные аллергические васкулиты), мочеполовой системы (почек, гениталий), а также аллергические артриты, гематологические и геморрагические нарушения. К особой группе относятся заболевания, связанные с определенной группой аллергенов: пыльцевая (сенной насморк, поллиноз), лекарственная и пищевая аллергии. Аллергические реакции оказывают воздействие на эндокринную, кровеносную и нервную системы. В частности, под влиянием различных аллергенов в сенсибилизированном организме может возникнуть поражение форменных элементов крови и произойти угнетение кроветворной функции костного мозга. При этом снижается количество эритроцитов, тромбоцитов и гранулоцитов, что вызывает развитие гнойно-септических осложнений. Чаще всего к поражению кровеносной системы приводят жаропонижающие средства, противоревматические препараты, барбитураты, сульфаниламиды, антибиотики, а также введение сывороток. Внешние воздействия на организм, которые приводят к возбуждению центральной нервной системы, способны усиливать симптомы аллергии, и наоборот, торможение нервной системы способствует угнетению аллергических реакций. Именно нервная система с помощью гуморально-эндокринных факторов определяет особенности развития и течения аллергических реакций, которые оказывают существенное воздействие на ее состояние. Сама по себе нервная ткань обладает свойствами антигена, поэтому ее можно рассматривать как источник аллергенной стимуляции. В данном подразделе будут описаны только наиболее распространенные аллергические заболевания. Сезонный аллергический ринитЕго основными симптомами являются отек слизистой носа и затруднение дыхания через нос, обильные водянистые выделения из носа, зуд в носу, чиханье, першение в горле, сухой кашель, хриплый голос, головная боль, боли в области придаточных пазух носа, поперечная складка между кончиком носа и переносицей, а также аденоидное лицо (открытый рот, сонное выражение, темные круги под глазами). Если заболевание возникает в раннем возрасте, может нарушиться развитие лицевого отдела черепа и сформироваться готическое нёбо, недоразвитый подбородок, удлиненная и плоская верхняя челюсть, неправильный прикус. Контакт с аллергеном при аллергическом рините приводит к выработке иммуноглобулина Е и его фиксации на клетках слизистой носа. Когда аллерген попадает в организм сенсибилизированного человека повторно, происходит высвобождение веществ, способствующих расширению сосудов слизистой носа и повышению их проницаемости, из-за чего слизистая отекает, а это сопровождается усилением выделения слизи. Ринит можно считать аллергическим только в том случае, если в анамнезе человека имеется диагноз «аллергия». Кроме того, для аллергического ринита характерно сезонное обострение, слизистая оболочка носа обычно бывает бледной и отечной, а выделения из носа – прозрачными и водянистыми. Насморк зачастую сопровождается конъюнктивитом. Температура тела остается в пределах нормы. В мазке из носа отмечается повышение содержания эозинофилов. Кожные пробы дают положительный результат. Замечено, что симптомы аллергического ринита значительно ослабевают при кондиционировании воздуха в том помещении, где находится больной. При данном заболевании показано проведение комплексного лечения. В первую очередь необходимо исключить контакт больного с аллергеном, вызвавшим у него реакцию. При пыльцевой аллергии необходимо использовать кондиционеры и повышать влажность воздуха с помощью специальных увлажнителей. Если же контакта с аллергенами избежать не удается, больному необходимо надевать маску. Круглогодичный аллергический ринитКруглогодичный аллергический ринит, как и следует из его названия, может обостряться в любое время года. Возможно также постоянное его течение. Слизистая оболочки носа при круглогодичном рините подвержена изменениям в меньшей степени, чем при сезонном, но они отличаются более стойким характером и при длительном течении могут привести к развитию тяжелых осложнений. Круглогодичный ринит возникает под воздействием таких неспецифических факторов, как типографская краска, табачный дым и запах духов. Симптомы круглогодичного ринита таковы: выраженный отек слизистой оболочки носа, обильное отделяемое, дыхание через рот, храп во время сна, сопение, гнусавый и хриплый голос из-за стекающего по задней стенке глотки отделяемого, снижение вкуса и обоняния, заложенность и шум в ушах, тугоухость, кровотечения из носа и сухой кашель. Возникновение заболевания в раннем возрасте опасно тем, что у ребенка могут сформироваться готическое нёбо и неправильный прикус. Основной причиной заболевания являются воздушные аллергены, поэтому эффективным оказывается использование кондиционеров и очистителей воздуха. Диагноз «круглогодичный аллергический ринит» устанавливается только в том случае, если у больного есть аллергия в анамнезе, отмечается постоянное течение заболевания или его частые обострения в любое время года, выделения из носа слизистые, температура тела не повышается, периодически возникает конъюнктивит. Кроме того, необходимо провести кожные пробы, которые должны быть положительными, и обследовать отделяемое из носа (о наличии аллергического ринита свидетельствует повышение содержания эозинофилов). Устранение симптомов круглогодичного ринита возможно только при исключении или хотя бы ограничении контакта больного с аллергенами, вызвавшими у него развитие заболевания: домашними животными, грибами, насекомыми, домашней пылью. Респираторные аллергозыПри аллергическом фарингите отекает слизистая ротоглотки, ощущается першение в горле. Аллергический трахеит характеризуется волнообразно повторяющимися приступами сухого лающего кашля, которые возникают главным образом по ночам и буквально не дают больному заснуть. При кашле краснеет лицо, может быть рвота. Аллергический трахеит достаточно редко встречается в изолированной форме. Чаще всего он сочетается с другими формами респираторных аллергозов. В отличие от бронхиальной астмы выдох при аллергическом трахеите не затруднен. Аллергический ларингит зачастую возникает в раннем и дошкольном возрасте. Он может протекать остро или с периодическими рецидивами. При рецидивирующем аллергическом ларингите бывает грубый лающий кашель, голос становится хриплым, а дыхание затрудненным. Заболевание обостряется несколько раз в год и продолжается около 3–4 недель. Фаринголаринготрахеит характеризуется сухим, приступообразным, мучительным и достаточно болезненным кашлем. Во время приступов краснеет лицо. Облегчение зачастую наступает после рвоты. Приступы кашля появляются чаще всего ночью или сразу же после пробуждения при чувствительности к перу, шерсти и микроклещам. Эффект антигистаминных препаратов при данном заболевании обычно бывает кратковременным. За несколько часов или суток до его начала больной становится вялым, у него отмечаются зуд кончика носа и его заложенность. Перед приступом он ощущает сухость слизистой носоглотки. Зачастую повышается температура тела, особенно у маленьких детей. Для фаринголаринготрахеита характерны повышенное выделение слюны и потливость. Одышки и хрипов в легких не наблюдается. После приступа в анализе крови обнаруживается повышенное количество эозинофилов. Для всех респираторных аллергозов характерны следующие признаки: • обострения заболевания до 20 раз в год; • постепенное начало; • ринит, фарингит; • водянистые выделения из носа; • слабое покраснение зева и отечность язычка; • навязчивый кашель; • ощущение першения и зуда в глотке; • отсутствие лихорадки; • учащение дыхания; • сухие свистящие хрипы в легких; • снижение мощности вдоха и выдоха; • положительные кожные пробы. ПоллинозПоллиноз – аллергия к пыльце. Чаще всего это заболевание вызывается пыльцой ветроопыляемых растений. Но реакции могут развиваться и при употреблении соответствующих продуктов, например, меда. Для заболевания характерно сезонное обострение, то есть симптомы обычно появляются в период цветения растений, пыльца которых выступает в качестве аллергена. В легких случаях больной ощущает чувство жжения в глазах и постоянные позывы к чиханью, позднее возникают конъюнктивит и насморк сначала с водянистым, а затем с более густым отделяемым из носа. Появлению насморка предшествует продромальная фаза, на протяжении которой отмечаются недомогание, головная боль и отсутствие аппетита у больного. В тяжелых случаях к катаральным явлениям присоединяются повышение температуры тела, светобоязнь, головная боль, неукротимое чиханье и приступы астмы. У больного могут быть рвота и головокружение. Он становится беспокойным и раздражительным. Все эти симптомы возникают из-за всасывания белков пыльцы через слизистые оболочки органов дыхания. Достаточно часто встречается и пыльцевой дерматит. Продолжительность проявлений поллиноза зависит от содержания пыльцы в воздухе, погодных условий и продолжительности цветения растений. Основным методом лечения является специфическая десенсибилизация, которую рекомендуется проводить в период межсезонья и только после тщательного обследования в условиях аллергоцентра с целью точной диагностики заболевания и выявления его причины. Кроме того, проводится симптоматическое лечение в период обострения заболевания. Неинфекционно-аллергическая (атопическая) бронхиальная астмаАтопическая бронхиальная астма проявляется в том случае, если имеется сенсибилизация бронхов к неинфекционным аллергенам, на фоне которой повышается их чувствительность (развивается гиперреактивность) к специфическим и неспецифическим факторам. К специфическим аллергенам, вызывающим астматические приступы, относятся пыльца, шерсть животных, домашняя пыль, плесень, пищевые продукты, яд насекомых и др. Неспецифические факторы не являются непосредственной причиной возникновения астмы, но у людей с повышенной активностью бронхов они способны спровоцировать приступ удушья. Чаще всего такими факторами становятся меловая пыль, стекловолокно, табачный дым, раздражающие газы и аэрозоли, например лак для волос, а также холодный воздух, туман, физические нагрузки и даже сильные эмоции. Под воздействием какого-либо из указанных факторов происходит аллергическое воспаление в трахее и бронхах, проявляющееся приступами одышки и другими симптомами, которые проходят сами по себе или устраняются посредством лечения. Бронхиальная астма может начаться в любом возрасте. У детей она протекает тяжелее, потому что зачастую сочетается с аллергическими заболеваниями дыхательных путей или диффузным нейродермитом. Если астма началась в раннем возрасте, к периоду полового созревания примерно у 80 % больных все ее симптомы исчезают или становятся менее выраженными, однако у 20 % после 45 лет случаются рецидивы заболевания. Аллергическое воспаление слизистой оболочки бронхов при бронхиальной астме развивается постепенно и протекает скрыто. Слизистая оболочка бронхов и трахеи быстро набухает и утолщается. Ее железы начинают выделять густую и липкую мокроту, которая, скапливаясь в просветах, закупоривает некоторые из них. Кольца мышечных волокон, расположенные вокруг бронхов, сжимаются и сдавливают их. В результате у больного развивается одышка: чтобы восполнить нехватку кислорода, он начинает дышать чаще и глубже. При возникновении одышки вдох производится свободно, а выдох оказывается затрудненным. Объясняется это тем, что воздух не может пассивно выходить из легких, как происходит при нормальном состоянии бронхов. Он встречает сопротивление. Стараясь вытолкнуть воздух из легких, больной напрягает диафрагму, мышцы грудной клетки, шеи и живота. Однако его усилия ни к чему не приводят. Скапливающийся в легочной ткани воздух растягивает грудную клетку, и она вздувается. При прохождении струи воздуха стенки бронхов и струны вязкой мокроты, протянувшиеся между ними, начинают вибрировать, поэтому, если приложить ухо к грудной клетке больного, можно услышать характерное сипение и посвистывание, которые называются дистанционными хрипами. В стадии предастмы у большинства больных появляется приступообразный сухой кашель, во время которого выделяется небольшое количество слизистой мокроты. В легких слышатся сухие хрипы. Применение обычных противокашлевых препаратов не устраняет указанных симптомов. Если в этот период взять у больного анализ крови и мокроты, в них будет повышено содержание эозинофилов. При отсутствии необходимого лечения и продолжении контакта с аллергеном может начаться приступ удушья, при котором (в отличие от аллергического бронхита) применение спазмолитических препаратов оказывается неэффективным. Основными симптомами приступа удушья являются следующие: • одышка при резком ограничении подвижности грудной клетки; • свист при дыхании; • сухие свистящие хрипы, которые слышны на расстоянии; • бледность кожных покровов; • учащенное сердцебиение; • затруднение как выдоха, так и вдоха. При атопической форме бронхиальной астмы состояние больного значительно улучшается при устранении его контакта с аллергеном, вызвавшим реакцию. Длительное течение приступа удушья может перейти в так называемый астматический статус, под которым подразумевается нарушение проводимости бронхов, сопровождающееся нарушением вентиляции и газообмена в легких. Больному не становится лучше даже от применения тех бронхолитических средств, которые всегда приводили к положительному результату. Астматический статус представляет реальную опасность для жизни больного. В особо тяжелых случаях могут развиться кома и паралич дыхательного центра, который приводит к летальному исходу. Чтобы не допустить развития опасных для жизни больного состояний, необходимо своевременно провести правильную диагностику заболевания и назначить полноценное лечение. Сделать это под силу только специалисту-аллергологу. Атопический дерматитАтопический дерматит представляет собой хроническое заболевание кожи, имеющее аллергическую природу. В 80–90 % случаев он развивается при пищевой аллергии и чаще всего это происходит в раннем детском возрасте (в первые 3 месяца жизни ребенка) при контакте с аллергеном. Для дерматита характерно рецидивирующее течение. Обострения заболевания возникают с различной частотой, индивидуальной для каждого больного. В период обострения кожа краснеет и отекает, на ней появляется папулезная сыпь. При тяжелом течении кожа начинает мокнуть, на месте сыпи образуются корки. Все эти явления сопровождаются сильным зудом, который может усиливаться при расчесывании пораженных участков кожи. Одним из характерных проявлений атопического дерматита является сухость кожи, связанная с нарушением липидного обмена и функций сальных и потовых желез. У больных отмечаются иммунные нарушения, повышение количества эозинофилов в крови и снижение числа лимфоцитов. У малышей первые признаки дерматита обычно проявляются через 1–2 недели после их перевода на искусственные смеси, приготовленные на основе коровьего молока, или введения какого-либо продукта прикорма и представляют собой мелкие красные пятнышки или прыщики, разбросанные по всему телу, или небольшие, размером с монетку, участки сухой, грубоватой на ощупь, шелушащейся кожи. Симптомы могут то исчезать, то появляться снова. Если же аллерген продолжает поступать в организм ребенка, через 3–4 месяца кожа сильно краснеет, отекает и становится липкой. Она легко травмируется, и тогда из ранок начинает сочиться сначала прозрачная, а затем мутноватая жидкость. После подсыхания пораженные участки кожи покрываются корками, которые могут нагнаиваться. Обострение дерматита сопровождается увеличением лимфоузлов. Ребенку ставится диагноз «детская экзема». Приблизительно с 9-10-го месяца жизни малыша площадь поражения сокращается. Пораженные участки с этого времени локализуются на локтевых и коленных сгибах, кистях (особенно в области запястья и большого пальца), наружных поверхностях голени, а также в области поясницы и на верхней части груди. Пораженная кожа становится сероватой, утолщается в местах расчесов и растирания, на ней образуются блестящие узелки и трещины. На лице сыпь появляется вокруг рта и глаз. На этом этапе заболевание называется нейродермитом. При дерматите происходят и другие изменения кожи: под глазами появляются темные круги, а под нижними веками – складки. Глубокие складки образуются также на ладонях и подошвах. На щеках, руках, ногах и верхней части туловища появляются шелушащиеся бляшки неправильной формы. Иногда волосяные фолликулы закупориваются слущенным эпидермисом, вследствие чего развивается фолликулярный кератоз. Прогноз течения заболевания зависит от тяжести его проявлений и возраста больного. В том случае, если заболевание возникло в возрасте до 12 лет, вероятность выздоровления составляет от 50 до 75 %. Если заболевание, начавшееся в раннем детстве, сохраняется у взрослого человека, значит, излечить его не удастся. Как во время обострения, так и в период ослабления симптомов заболевания необходимо избегать раздражения кожи, вызываемого грубой шерстяной или синтетической одеждой, сухим холодным воздухом и повышенным потоотделением. Носить лучше всего одежду из хлопчатобумажных тканей, стирать которую следует мягкими моющими средствами, после чего тщательно прополаскивать. Крахмал и кондиционеры для белья использовать нельзя. Ногти необходимо коротко подстригать, а младенцам следует надевать на ручки хлопчатобумажные варежки во избежание повреждения кожи. Пораженные участки кожи нужно закрывать. Необходимо ограничить контакт больных с домашними животными и пылью. Не стоит также пользоваться духами и дезодорантами. Температуру воздуха в помещении, где пребывает больной, следует поддерживать на уровне 20–22 °C. Каждый день рекомендуется принимать ванну с неароматизированным мылом. Сразу же после нее необходимо наносить на кожу смягчающие средства, а если назначит врач – то и кортикостероиды. Увлажняющие средства рекомендуется наносить на пораженные участки от 2 до 4 раз в сутки. Не менее чем у 20 % больных атопическим дерматитом положительный эффект дает соблюдение гипоаллергенной диеты. Аллергический контактный дерматитАллергический контактный дерматит развивается в результате иммунных изменений и представляет собой реакцию замедленного типа, которая возникает после непосредственного контакта кожи с аллергенами. Для того чтобы вызвать это, молекулы аллергена должны связаться с белками тканей и образовать полный антиген. Он захватывается и перерабатывается клетками кожи и Т-лимфоцитами, вырабатывающими интерферон. При повторном контакте с аллергеном активизируются клетки памяти. На ранней стадии контактного дерматита в пораженных участках кожи скапливается лимфоцитарный инфильтрат. Лимфоциты проникают сквозь сосочковый слой, в результате чего разрушаются межклеточные контакты, а в поверхностном слое кожи образуются пузырьки. Существует более 3000 аллергенов, вызывающих развитие контактного дерматита. К ним относятся: • металлы (никель, кобальт, алюминий, ртуть, золото); • местные лекарственные средства (антибиотики, анестетики, кортикостероиды, формальдегид и др.); • косметика и парфюмерия; • мыло и другие моющие средства; • растения (ядовитый плющ, примула, хризантема, амброзия, луковицы тюльпанов, сосна и др.); • резина и резиновые изделия (латексные перчатки, обувь, шины, игрушки, презервативы и др.); • краски для волос; • синтетические клеи (эпоксидный клей, клеи на основе смол). Поражение при контактном дерматите может возникнуть на кистях рук, лице, веках, ушах, губах, волосистой части головы, шее, в подмышечных впадинах, на туловище, половых органах или ступнях. Все зависит от того, с какой частью тела контактировал аллерген. Для постановки диагноза и определения методов лечения в первую очередь необходимо установить вещества, с которыми больной контактировал дома и на работе. Частое вступление в контакт со слабыми раздражителями даже на протяжении длительного времени не всегда приводит к возникновению симптомов контактного дерматита. У некоторых больных заболевание развивается лишь после увеличения частоты или общего времени контакта с аллергеном. При повторной встрече с ним реакция возникает через 1–2 сутки после контакта. Предрасположенность к аллергической реакции может развиться через несколько месяцев или даже лет после контакта с аллергеном и сохраняться на протяжении длительного времени. Основным методом определения причины аллергического контактного дерматита являются аппликационные пробы. Проводятся они следующим образом: на небольшой участок кожи верхней, средней трети спины или наружной поверхности плеча наносится аллерген, затем это место закрывается водонепроницаемой пленкой, а по ее периметру накладывается пластырь, не вызывающий раздражения кожи. Если именно этот аллерген вызывает развитие дерматита, сразу же после этого появляются характерные симптомы заболевания. Существуют специальные приспособления для проведения аппликационных проб. Результат пробы оценивается через 48 часов после нанесения на кожу аллергена. Если образовалась эритема без отека, он считается сомнительным и обозначается «?», эритема и отек – «+», папулы и везикулы – «++», большой пузырь – «+ + +». В случае образования эритемы и отека необходимо проведение повторной пробы. Если ее результат окажется таким же, как и в первый раз, значит, аллергическая реакция есть. Лечение при контактном дерматите следует начинать с устранения контакта с веществом, вызвавшим реакцию. Например, если у больного аллергия на никель, ему следует носить украшения из нержавеющей стали и золота. Если реакция вызвана резиновыми перчатками, можно заменить их виниловыми. Порой устранение контакта с аллергеном представляет определенную трудность из-за возможности перекрестных реакций с другими агентами, которые входят в состав предметов быта. Однако в большинстве случаев удается определить как источники аллергенов, так и перекрестно-реагирующие вещества. Как правило, все клинические проявления аллергического контактного дерматита становятся менее выраженными, а затем совсем исчезают через 1–3 недели после устранения контакта с веществом, вызвавшим аллергическую реакцию. В хроническую форму заболевание переходит достаточно редко. Исключением из этого правила является профессиональный контактный дерматит, который становится хроническим более чем в 25 % случаев. КрапивницаОстрая крапивница обычно продолжается от нескольких часов до нескольких дней. Именно она имеет аллергическую природу. Если же заболевание длится несколько месяцев, это уже хроническая форма, которая в большинстве случаев ничего общего с аллергией не имеет. Крапивница может принимать разнообразные формы, но отличительной ее чертой неизменно является наличие сыпи, состоящей из волдырей диаметром от нескольких миллиметров до нескольких сантиметров, которые могут сливаться друг с другом. Она может появиться на любом участке тела. При этом у больного отмечается сильный зуд. Чаще всего причиной крапивницы становятся пищевые продукты и добавки, а также лекарственные средства. Но аллергены могут быть и другими (табл. 2). В отличие от аллергической крапивницы существует такая, которая вызывается физическими факторами: солнцем, холодом или атмосферным давлением. Таблица 2 Причины крапивницы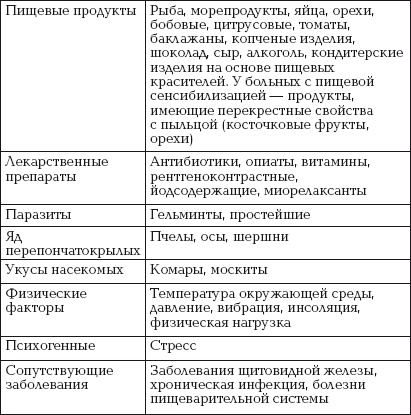 Основным лечебным мероприятием при крапивнице является устранение контакта с аллергеном. Хороший эффект дает соблюдение гипоаллергенной диеты с исключением продукта-аллергена, а также выведение аллергенов из организма с помощью очистительных клизм, которые рекомендуется проводить не менее 3 дней подряд. Кроме того, в период обострения заболевания показано симптоматическое лечение с применением антигистаминных препаратов. Особой формой крапивницы является отек Квинке, при котором отекает лицо, особенно губы, веки («щелевидные глаза»), другие части тела и слизистые оболочки. Зуда не возникает, вместо него ощущается болезненное жжение. Эта форма представляет определенную опасность для жизни, поскольку отек может распространиться на слизистые оболочки рта и глотки. Опухший язык и задняя стенка глотки могут перекрыть дыхательные пути, что приводит к развитию удушья. Диагностика аллергииДля решения вопроса о том, имеет ли то или иное заболевание аллергическую природу, необходимо провести тщательное медицинское обследование. Если симптомы заболевания соответствуют проявлениям аллергии, может понадобиться проведение дополнительных исследований с целью выявления специфических аллергенов. Установление окончательного диагноза осуществляется на основе результатов клинических, аллергологических и инструментальных методов исследования. Последовательность диагностики аллергических заболеваний такова: 1) сбор жалоб пациента (составление аллергического анамнеза); 2) объективное обследование больного, с помощью которого врач может подтвердить или, наоборот, отклонить диагноз; 3) проведение лабораторных исследований; 4) постановка кожных проб с аллергенами; 5) проведение провокационных тестов; 6) функциональное обследование с целью изучения дыхательной функции носа и легких; 7) консультация других специалистов – терапевта, педиатра, ЛОР-врача, пульмонолога, дерматолога, гастроэнтеролога (в случае необходимости). АнамнезАллергологический анамнез позволяет установить наличие симптомов заболевания, правильно выбрать методику тестирования, определить отличия от заболеваний неаллергической природы и назначить больному наиболее эффективное лечение. Основными разделами аллергологического анамнеза являются следующие: 1) субъективные жалобы больного и описание его общего самочувствия; 2) время появления симптомов заболевания и их предполагаемые причины; 3) описание симптомов по дням, месяцам, годам, сезонам и по тому, в каких помещениях находился больной; 4) одно– или двухсторонняя наследственная предрасположенность (наличие заболеваний у родственников I и II поколений по отцовской и материнской линиям); 5) анализ течения беременности, выявление факторов внутриутробной сенсибилизации, избыток углеводов в питании беременной, прием каких-либо медикаментов, несовместимость крови по группам, заболевания, курение; 6) изучение пищевого режима и рациона (особенности диеты, время введения прикорма, пищевой дневник, наличие реакции на определенные пищевые продукты); 7) выявление предрасполагающих к аллергии факторов – таких, как заболевания желудочно-кишечного тракта, проведение профилактических прививок, прием антибиотиков, перинатальные поражения ЦНС, контакт с животными, укусы насекомых, смена климатических условий в связи с переездом на другое место жительства, изменение сезона года и др.; 8) проводившееся ранее противоаллергическое лечение; 9) результаты лабораторных обследований. Проведение лабораторных исследованийДля диагностики аллергического заболевания больному предлагается сдать общий анализ крови для подсчета клеток и выявления повышенного содержания эозинофилов. Кроме того, кровь проверяется на наличие в ней повышенного количества специфических антител, называемых иммуноглобулинами класса А (IgA), то есть проводится иммунологическое исследование крови. У людей, реагирующих на несколько аллергенов, это повышение будет более выраженным. В отдельных случаях требуются дополнительные исследования, в процессе которых определяется уровень иммуноглобулинов А, специфичных какому-либо определенному аллергену. В зависимости от показаний врач может назначить больному цитологическое исследование секретов, посев на выявление вирусов, бактерий и грибов, исследование кала на простейшие и яйца гельминтов, рентгенографию придаточных пазух носа и легких, а также физиологические исследования функции легких. Кожные пробыДля того чтобы подтвердить результаты иммунологического исследования крови, параллельно с ним проводятся кожные тесты, которые применяются не только при кожных аллергических заболеваниях, но и при респираторных проявлениях и пищевой аллергии. Чаще всего проводится постановка так называемых скарификационных проб, или прик-тестов. На кожу пациента наносится капля раствора, содержащего определенный вид аллергена, а затем на коже под ней делается неглубокая царапина. Реакция на тестируемое вещество подтверждается, если в течение 15–20 минут на этом месте образуются более или менее выраженные покраснение и припухлость. С помощью таких тестов диагностируются аллергические реакции немедленного действия, которые развиваются сразу же после контакта с аллергеном. Для того чтобы выявить замедленные аллергические реакции, применяются тесты с использование пластыря. После нанесения аллергена на кожу это место прикрывается пластырем. Результат проб проверяется через 2–3 дня. С помощью описанных выше методов можно поочередно или одновременно протестировать сразу несколько аллергенов (например, пыльцу различных растений, шерсть животных, лекарственные препараты, яйца, сою и др.), чтобы выяснить, какие из них вызывают аллергическую реакцию, а какие нет. Провокационные пробыОни проводятся в случае подозрения на ложную положительную реакцию, вызванную высокой чувствительностью капилляров кожи к механическим раздражениям или консерванту (фенолу). При таких пробах ничтожное количество аллергена наносится на слизистую глаз, губы, вдыхается или проглатывается. Проводить их следует с большой осторожностью, поскольку возможны анафилактические реакции, требующие неотложной медицинской помощи. Способы леченияЛечение аллергических реакций включает: • устранение контакта с аллергенами; • лекарственную терапию; • десенсибилизацию; • иммунореабилитацию; • эфферентную терапию. Устранение контакта с аллергенамиЛучшим способом предотвращения возникновения симптомов аллергии является устранение контакта с аллергеном или хотя бы сведение его к минимуму. Так, человек с аллергией на пыльцу растений должен избегать прогулок на природе (занятий спортом на свежем воздухе и т. п.) в середине дня, когда температура воздуха поднимается до максимальных значений, а в воздухе создается высокая концентрация аллергена. Прогнозы цветения различных растений во многих городах публикуются в средствах массовой информации. Такие календари цветения помогают узнать заранее, когда могут появиться те или иные симптомы и принять в эти дни меры предосторожности. Тем, у кого имеется аллергия на определенный продукт питания, следует исключить его из своего рациона. Если она вызывается каким-либо лекарством, врач поможет заменить его препаратом аналогичного действия, не вызывающим аллергической реакции. При большинстве видов аллергических заболеваний очень важно осуществлять контроль над чистотой окружающей среды и соблюдать правила гигиены, особенно это касается спальни больного. Уборку в ней необходимо проводить 1–2 раза в неделю. Кроме того, следует регулярно проветривать комнату, если только это аллергия не на пыльцу, которая переносится по воздуху. В данном случае окна, наоборот, нужно плотно закрывать. Очень важно часто пылесосить пол, ковры, шторы, поверхность матраса. Постельное белье необходимо стирать 1 раз в неделю при температуре не менее 60 °C. Одеяла и мягкие игрушки также требуют периодической стирки. Шерстяные, пуховые одеяла и перьевые подушки следует заменить изделиями, изготовленными из гипоаллергенных синтетических тканей. Желательно убрать из спальни большие ковры, тяжелые шторы и занавески заменить на легкие хлопчатобумажные, которые легко стираются и накапливают меньше пыли. Полы в спальне больного должны быть деревянными или покрытыми линолеумом, мебель – деревянной или металлической. Все предметы в комнате должны быть моющимися. Необходимо свести к минимуму использование обоев. Лучше всего использовать их бумажные или грубоволокнистые виды. От тех настенных покрытий, которые содержат поливинилхлорид, акрил и стекловолокно, следует отказаться. Клей для обоев не должен содержать токсичных веществ. Снизить концентрацию аллергенов поможет также обработка стен известковой или силикатной краской. Идеально подходят для этого и влагоустойчивые краски, которые не содержат красителей. Между мебелью и стенами необходимо оставлять небольшой зазор. Все эти меры помогут избежать образования плесени в комнате больного и скопления в ней пыли, содержащей микроклещей. Плесень в жилых помещениях появляется при повышенной влажности воздуха, которую не всегда удается поддерживать на должном уровне. В идеале влажность воздуха в помещении, где находится больной с аллергией, должна составлять 35–59 %, а температура не должна быть выше 22 °C. Для снижения влажности обычного влагопоглотителя порой бывает недостаточно. Вполне вероятно, что придется призвать на помощь специалиста, который установит контроль над влажностью в квартире и поможет обеспечить необходимую гидроизоляцию стен. Следует знать о том, что обычный пылесос удаляет только малую часть микроклещей, поэтому людям, страдающим различными видами аллергии, необходимо использовать специальные инсектицидные клеи для обработки ковров и матрасов. Периодичность такой обработки составляет 4–5 раз в год. Вещества, входящие в состав клеев, убивают клещей, после чего ковры и матрасы нужно тщательно пропылесосить, чтобы удалить из них мертвых насекомых, которые тоже являются сильными аллергенами. В доме, где живет человек, склонный к аллергическим реакциям, нельзя курить. Не следует также пользоваться дезодорантами, освежителями воздуха, лаком для волос, аэрозольными пестицидами, нафталином и другими сильно пахнущими летучими веществами. Не стоит держать в доме домашних животных. Если мысль о расставании с домашним любимцем недопустима, следует хотя бы ограничить место его пребывания отдельной комнатой и ни в коем случае не пускать его в спальню больного. Кроме того, необходимо ежедневно очищать одежду и предметы обихода влажной тканью, чтобы удалить с них шерсть животного. Если контакта с аллергеном избежать не удается, больному следует надевать защитную маску. Лекарственная терапияКонечно же, медикаментозное лечение при любом виде аллергии должен назначать только специалист-аллерголог. Мы ограничимся лишь перечислением и краткой характеристикой используемых препаратов. Антигистаминные средства препятствуют действию гистамина – основного вещества, которое продуцируется в организме при аллергической реакции и вызывает появление характерных для нее симптомов. Они применяются для лечения аллергического ринита и дерматозов. Ранее препараты этой группы вызывали сонливость, оказывая седативное действие. Современные лекарства таким действием не обладают, поэтому считаются более безопасными. Антигистаминные препараты выпускаются в таблетках для приема внутрь, спреях для местного применения и кремах для наружного использования. Различают два поколения антигистаминных препаратов. Препараты I поколения обладают седативным эффектом. Антигистамины II поколения не имеют такого побочного действия, поэтому именно их рекомендуется применять при появлении симптомов аллергии. Некоторые препараты II поколения применяются по нескольку раз в день. Более современные лекарственные средства достаточно принимать однократно, потому что их эффект сохраняется в течение 1 суток. Бронходилататоры влияют на высвобождение медиаторов аллергии. Они расширяют стенки бронхов, вследствие чего облегчается дыхание во время астматических приступов. К ним относятся теофиллины и адреналиноподобные симпатомиметики. Эти лекарственные средства применяются для профилактики возможных обострений, поэтому зачастую назначаются на длительные периоды времени. Бронходилататоры используются для лечения бронхиальной астмы, ринита, конъюнктивита и выпускаются в виде таблеток, спреев, порошков для ингаляций и инъекций. Кортикостероиды являются производными гормона коры надпочечников кортизона. Они оказывают специфическое противоаллергическое воздействие, препятствуя развитию аллергического воспаления, и применяются только в тяжелых случаях (например, при бронхиальной астме). Выпускаются эти препараты в виде таблеток, спреев и кремов. Назначаются они кратковременными курсами. Лечение кортикостероидами проводится под наблюдением врача. ДесенсибилизацияВ действительности более корректно было бы говорить о гипосенсибилизации, потому что добиться полного устранения гиперчувствительности при данном методе лечения не удается. Однако положительным моментом десенсибилизации является снижение чувствительности к аллергену в 90 % случаев. Как показали многолетние наблюдения, десенсибилизация наиболее эффективна при аллергическом рините, вызванном грибами и пыльцой деревьев, злаков и трав, а также при аллергии на эпидермис животных, домашнюю пыль, растительный пух, перья и яды насекомых. Десенсибилизация заключается в подкожном введении постепенно возрастающих доз аллергенов. Проводиться она может по различным схемам, которые подбираются индивидуально с учетом данных анамнеза и результатов кожных проб, так же как и начальная доза вводимого аллергена. Обычно в первый раз он вводится в растворе с концентрацией 1:100 000. Если кожа больного отличается повышенной реактивностью, для первой инъекции используется менее концентрированный раствор (1:1 000 000). При вынужденном прерывании курса десенсибилизации ее схема изменяется. Если перерыв между инъекциями составил 3–4 недели, доза вводимого раствора должна быть аналогична дозе последней инъекции. Если перерыв составил 5 недель, рекомендуется отступить на 1 дозу, 6 недель – на 2 дозы, 7 недель – на 3 дозы и т. д. Эффективность десенсибилизации повышается с увеличением общей дозы вводимых аллергенов. Как взрослые, так и дети хорошо переносят поддерживающие дозы, составляющие 0,5 мл 1%-ного раствора. Прерывание курса десенсибилизации показано при повышении температуры тела, инфекционных заболеваниях дыхательных путей у больных с бронхиальной астмой, бронхоспазме и снижении скорости выдоха более чем на 20 % по сравнению с нормой. Проводить десенсибилизацию необходимо только в присутствии врача. Перед этим обязательно следует выяснить, была ли местная или системная реакция на предыдущие инъекции. Раствор вводится в наружную поверхность плеча. При этом в шприце не должно быть крови. После проведения инъекции больной должен на протяжении 20–30 минут находиться под наблюдением врача, чтобы в случае необходимости специалист мог оказать ему квалифицированную и своевременную медицинскую помощь. После введения аллергена могут развиться как местные, так и системные реакции. Местная реакция считается положительной, если сразу же после укола появляются покраснение, отек и волдырь диаметром более 2 см, который не исчезает более 2 суток. При выраженной местной реакции доза аллергена обычно понижается до той, которая ее не вызывала, а через некоторое время снова начинает повышаться. При системной реакции на аллерген могут возникнуть покраснение кожи, крапивница, зуд, отек Квинке, бронхоспазм, отек гортани и анафилактический шок. В особо тяжелых случаях системные реакции могут стать причиной смерти больного. Еще раз заметим, что их купирование должен проводить только квалифицированный специалист. Максимальный эффект десенсибилизации развивается через 1–2 года после того, как была достигнута поддерживающая доза. В зависимости от показаний лечение может продолжаться от 3 до 5 лет. Если в течение 2 лет лечения методом десенсибилизации положительных результатов не наблюдается, оно признается неэффективным. Среди причин этого необходимо назвать следующие: влияние неблагоприятных факторов окружающей среды, неправильный выбор аллергена, его низкая общая доза, неправильная постановка диагноза, развитие реакции на другие аллергены, неверно подобранная схема лечения. ИммунореабилитацияПри аллергических заболеваниях иммунореабилитационные мероприятия могут быть следующими: 1) снижение аллергенной нагрузки на организм (устранение контакта с аллергеном, гипоаллергенная диета, гигиена полости рта, промывание носовой полости после прихода домой, разгрузочные дни или применение слабительных препаратов 1 раз в неделю и др.); 2) выведение антигенов из организма (прием активированного угля и других энтеросорбентов, включение в рацион достаточного количества продуктов, богатых пектиновыми веществами); 3) лечение хронических очагов инфекции; 4) применение специфической иммунотерапии; 5) использование биогенных стимуляторов (лечение антиоксидантами, применение адаптогенов животного и растительного происхождения). Эфферентная терапияОна представляет собой комплекс мероприятий, способствующих удалению вредных веществ из организма. Среди ее методов следует назвать гемосорбцию, плазмоферез, наружную и внутрикишечную сорбцию. С помощью указанных методов токсичные вещества выводятся из крови в кишечник, где связываются с сорбентами; очищаются соки желудочно-кишечного тракта, что исключает возможность попадания в организм токсинов; удаляются токсические вещества, которые образуются в самом кишечнике. Эфферентная терапия применяется при лекарственной аллергии, лечении и профилактике профессиональных аллергических реакций, необходимости выведения из организма тяжелых металлов и радионуклидов, а также кожном зуде, хронической крапивнице и других заболеваниях, протекающих на фоне нарушения деятельности органов желудочно-кишечного тракта. Наиболее распространенными энтеросорбентами являются активированный уголь, белая глина, пищевые волокна, пектиновые вещества, препараты, обладающие иммунокомплексным действием, отвары злаков и круп, употребляемые в соответствии с возрастом и курсами определенной продолжительности. Диетотерапия при аллергииДиета при аллергии должна быть подчинена 2 целям: • уменьшению общей пищевой нагрузки на организм (для этого назначается неспецифическая гипоаллергенная диета); • исключению аллергенов, ставших причиной развития гиперреакции организма (для этого назначаются так называемые элиминационные диеты). Неспецифическую гипоаллергенную диету рекомендуется соблюдать больным с неустановленной причиной аллергической реакции. Элиминационные диеты составляются на ее основе и предполагают исключение из рациона тех продуктов и приготовленных с их использованием блюд, которые вызывают аллергию. Для того чтобы выявить пищевые вещества, являющиеся аллергенами, необходимо вести пищевой дневник, который должен содержать подробный перечень всех продуктов, которые употребляет больной. В нем должно быть 6 граф: дата; время приема пищевого продукта (при трехразовом питании); продукты, использованные для приготовления того или иного блюда, способ приготовления пищи и сроки ее хранения; проявления заболевания (в этой графе ставится знак «+» при слабо выраженных, «+ +» при выраженных, «+ + +» при резко выраженных симптомах и «-» при их отсутствии); перечень всех принятых лекарственных средств, их дозировка и время приема; обнаруженный аллерген или предположение о его существовании. При ведении пищевого дневника необходимо придерживаться следующих правил: • соблюдать назначенную врачом неспецифическую гипоаллергенную диету; • исключить из рациона продукты, аллергенность которых была выявлена в процессе ведения дневника; • при появлении симптомов пищевой аллергии возобновлять работу с пищевым дневником после достижения частичного улучшения; • не принимать во время ведения дневника гормоны (как внутрь, так и в виде мазей), а также антигистаминные препараты. Как показывает практика, пищевой дневник достаточно вести от 20 дней до 2 месяцев, чтобы выявить аллергены, вызывающие реакцию. При этом необходимо не реже 1 раза в неделю консультироваться с врачом, который проанализирует содержащуюся в дневнике информацию и сделает соответствующие выводы. Неспецифическая гипоаллергенная диетаДиета при аллергии должна быть полноценной и способствовать снижению проявлений заболевания. Дневной рацион должен содержать 130 г белка (то есть его физиологическую норму; особенно полезен животный белок), 130 г жиров (из них 30 % – растительные) и 200 г углеводов. Энергетическая ценность такого рациона составляет около 2800 ккал. Диета должна быть богата витаминами. Для этого рекомендуется употреблять в пищу больше фруктов, овощей, ягод и пить натуральные соки. Очень полезны дрожжи и отруби. А вот содержание поваренной соли в приготавливаемых блюдах следует ограничить, поскольку она усиливает проявления аллергии. В связи с этим необходимо резко ограничить соленые продукты – рыбу, маринады, соленья, сыр, колбасу и копчености. По возможности пища должна быть механически и химически щадящей. Принимать ее необходимо 4–5 раз в день. Из рациона рекомендуется исключить следующие продукты, которые чаще всего вызывают аллергические реакции: • цитрусовые (апельсины, мандарины, лимоны, грейпфруты, лайм и др.); • орехи (грецкие, миндаль, фундук, арахис и др.); • рыба и рыбные продукты (свежая и соленая рыба, рыбные бульоны, консервы, икра и морепродукты); • птица (гусь, утка, индейка, курица и др.), а также изделия из нее; • яйца; • копченые изделия; • майонез, уксус, кетчуп, горчица и другие специи; • хрен, редиска, редька; • помидоры, баклажаны; • грибы; • клубника, земляника, дыня, ананас; • шоколад и шоколадные изделия; • кофе; • сдобное тесто; • молоко непастеризованное цельное; • мед. Категорически запрещается употреблять любые алкогольные напитки, поскольку они способны усиливать симптомы аллергии. Хотя такие продукты, как горчица, перец, чеснок, уксус, хрен, редька, редис, майонез, острые соусы, томатная паста, консервы, сами по себе могут и не вызывать аллергической реакции у больного, но их следует исключить, потому что они способны аллергизировать организм. Исключаются минеральные воды, хлебный квас и жареные блюда. Разрешается тушеная, вареная и печеная пища. Все продукты должны быть свежими и храниться в холодильнике не более 1 суток. Кроме того, следует иметь представление о возможных перекрестных реакциях, которые обусловлены идентичностью или сходством аллергенных структур. Сведения о них содержатся в табл. 3. Таблица 3 Возможные перекрестные реакции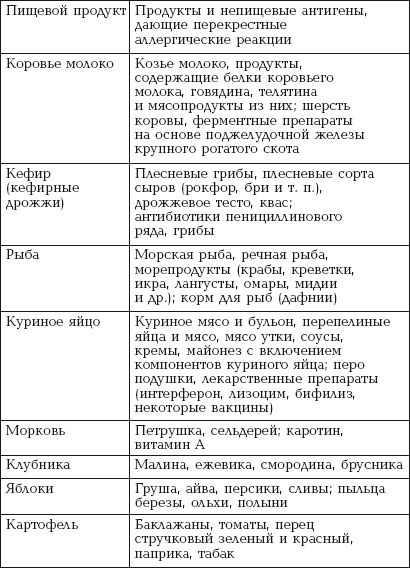 Таблица 3 (продолжение) 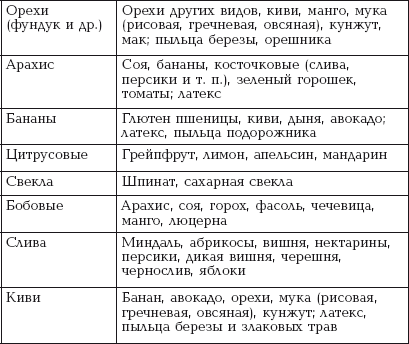 В рационе, соответствующем гипоаллергенной диете, могут быть следующие продукты и блюда: 1) мясо (крольчатина – наименее аллергенна, телятина, говяжья печень, отварная или приготовленная на пару говядина, вареные колбасы); 2) супы крупяные, овощные вегетарианские, нежирный мясной суп, борщ, щи из свежей капусты, свекольник; 3) растительное и сливочное масла; 3) фрукты и ягоды (сливы или чернослив, вишня, крыжовник, клюква, черника, черешня, груша, арбуз, зеленые яблоки); 4) овощи (картофель, белокочанная свежая или квашеная капуста, цветная капуста, кабачки, свекла, укроп, петрушка, репчатый лук, тыква, грунтовые огурцы); 5) молочные продукты (кефир, простокваша, «Бифидок», ацидофилин, творог, нежирная сметана); 6) каши и запеканки из гречневой, гороховой круп, риса, «Геркулеса»; 7) выпечные изделия (черный и белый хлеб, диабетическое печенье, баранки, постные сушки, домашние пироги на дрожжах без яиц с черносливом или яблоками). Иногда при составлении индивидуальной диеты из рациона приходится дополнительно исключать тот или иной продукт. Сладкие блюда и кондитерские изделия (сахар, мед, конфеты, варенье) необходимо ограничить в любом случае. Диеты при обострении аллергии и ослаблении симптомов заболевания имеют свои особенности. В начале обострения проявлений аллергии рекомендуется голодание в течение 1–2 дней. В это время следует пить только некрепкий чай или питьевую воду в объеме 1,5 л в сутки. Последующая диета соблюдается на протяжении 1–5 дней и включает продукты, которые сравнительно редко становятся причиной аллергических реакций. Разрешаются хлебные изделия (пшеничный хлеб вчерашней выпечки), супы (крупяные на овощных отварах или вегетарианские), каши (овсяная или гречневая, приготовленные на воде без добавления масла). Принимать пищу следует не реже 6 раз в день. При ослаблении симптомов диета становится менее строгой, и в нее включаются все перечисленные выше продукты. Количество приемов пищи можно сократить до 3–4 раз в день. При соблюдении гипоаллергенной диеты не допускается употребление продуктов, прошедших промышленную обработку, содержащих красители, вкусовые, ароматические и другие виды пищевых добавок. Элиминационные диеты при аллергии к определенным продуктам и веществамВ том случае, если аллерген, являющийся причиной аллергической реакции, выявлен, в периоды обострения и ослабления симптомов назначается диета с исключением содержащих его продуктов, а также тех продуктов, в состав которых входят схожие по происхождению и строению или перекрестные аллергены. Для профилактики обострений назначаются только элиминационные диеты. Если симптомы аллергии проявляются круглый год, такого режима питания следует придерживаться постоянно или до момента завершения курса специфического лечения. При сезонных аллергических заболеваниях соблюдать диету следует только в период цветения растения-аллергена. Существует несколько вариантов элиминационных диет. Вариант № 1, при котором исключается только тот продукт, который содержит аллерген, назначается только в том случае, если последний известен. Если же пищевой продукт, способствующий развитию аллергической реакции, не выявлен, больному рекомендуется соблюдать вариант элиминационной диеты № 2. В данном случае на фоне обычного режима питания ведется наблюдение за состоянием больного: при возникновении ухудшения после употребления ряда пищевых продуктов их нужно исключить из рациона на 2 недели. Когда состояние нормализуется, необходимо добавлять вызвавшие подозрение продукты по одному и проверять каждый из них, как минимум, по 4 дня. При отсутствии аллергической реакции на первый продукт можно ввести следующий и т. д. Обострение симптомов аллергии после употребления одного из исключенных продуктов свидетельствует о том, что именно он вызывает аллергическую реакцию. Если реакция возникает сразу на несколько различных продуктов, а диета № 2 переносится с большим трудом, рекомендуется вариант № 3. В данном случае накануне вечером перед началом диеты необходимо сделать очистительную клизму. В первые 2–3 суток разрешается выпивать каждый день не более 3 стаканов некрепкого, слегка подслащенного чая. Есть ничего нельзя. На следующие 3–4 дня добавляются крупы и слегка подсушенный хлеб, затем вводятся молоко и молочные продукты (кефир, простокваша, творог, сметана), еще через 3–4 дня – мясо, затем – рыба, позднее – яйца, овощи и фрукты. Используя этот вариант, необходимо следить за характером стула. В том случае, если самостоятельного стула нет, нужно делать очистительные клизмы: первые 2 суток ежедневно, а затем через каждые 2 дня. В период соблюдения диеты № 3 не рекомендуется применять никаких лекарственных препаратов. После того как аллерген будет обнаружен, его сразу же нужно исключить из рациона. Продолжительность соблюдения элиминационной диеты зависит от выраженности и остроты проявления симптомов аллергии. Для таких продуктов, как коровье молоко, морковь и рыба, элиминация (исключение из меню) может длиться многие годы. Для других же достаточно нескольких месяцев или недель исключения из меню. Длительность периода элиминации у некоторых больных может определяться наличием циркулирующих в крови специфических антител. Однако их наличие в ряде случаев свидетельствует лишь о скрытой сенсибилизации человека, а не о начинающейся у него болезни. По мнению многих специалистов, при исключении из рациона продуктов-аллергенов на 9-12 месяцев их последующее введение, являющееся вторым этапом элиминационной диеты, аллергических реакций вызывать не должно. Однако это правило оказывается справедливым далеко не в 100 % случаев. Зачастую продукты-аллергены приходится исключать из меню надолго, чтобы не спровоцировать очередного развития симптомов аллергии. Следует отметить, что продолжительность и обязательность соблюдения элиминационной диеты должны определяться в строго индивидуальном порядке с учетом характера клинических проявлений заболевания. Диета при аллергии на коровье молокоПри данном виде аллергии необходимо исключить из рациона коровье молоко и содержащие его продукты. Несмотря на то что коровье и козье молоко обладают похожим антигенным составом, зачастую больные с аллергией на коровье молоко не проявляют чувствительности к козьему, поэтому им можно пить его и готовить на нем блюда. Во избежание употребления содержащих коровье молоко готовых продуктов необходимо перед покупкой тщательно изучать их состав. В частности, его содержат сухое обезжиренное молоко, сухое молоко, сливочное масло, молочная сыворотка, творог, лактоза, маргарин, казеин, гидролизат казеина, мороженое и сыр. Поскольку в состав любого продукта могут быть внесены изменения, нужно изучать надписи на упаковках даже тех продуктов, которые употреблялись ранее. В табл. 4 указаны разрешенные к употреблению и запрещенные продукты и блюда при аллергии на коровье молоко. Таблица 4 Разрешенные и запрещенные продукты и блюда при аллергии на коровье молоко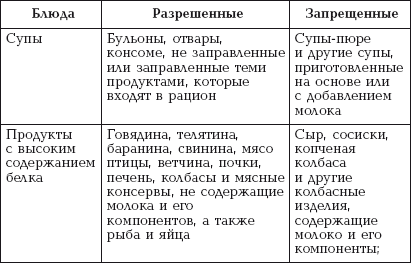 Таблица 4 (продолжение) 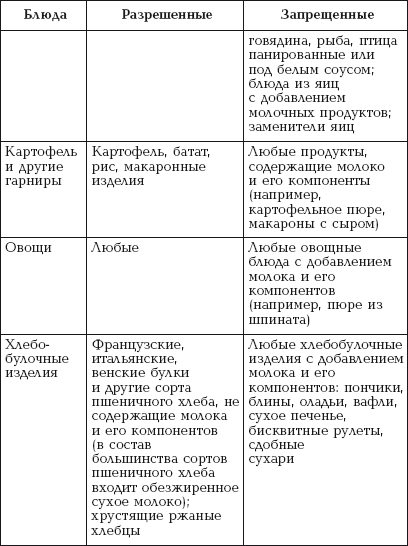 Таблица 4 (продолжение) 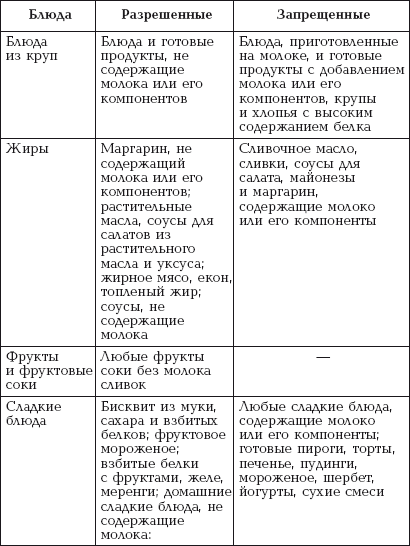 Таблица 4 (продолжение) 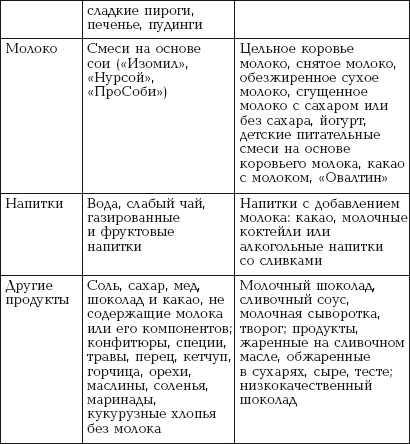 Диета при аллергии на куриные яйца Диета при аллергии на куриные яйцаПри данном виде аллергии из рациона исключаются яйца и содержащие их продукты. Во избежание употребления готовых продуктов, в состав которых входят яйца, яичный порошок и яичный альбумин, необходимо тщательно изучать их состав, приведенный на упаковке. Разрешенные и запрещенные к употреблению продукты и блюда при аллергии на куриные яйца приведены в табл. 5. Таблица 5 Разрешенные и запрещенные продукты и блюда при аллергии на куриные яйца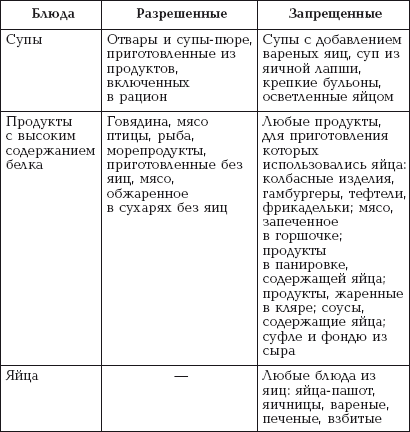 Таблица 5 (продолжение) 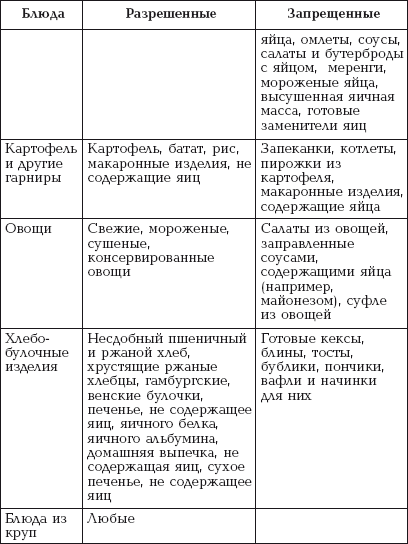 Таблица 5 (продолжение) 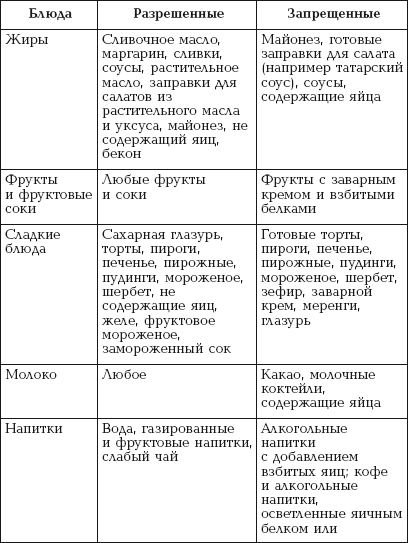 Таблица 5 (продолжение) 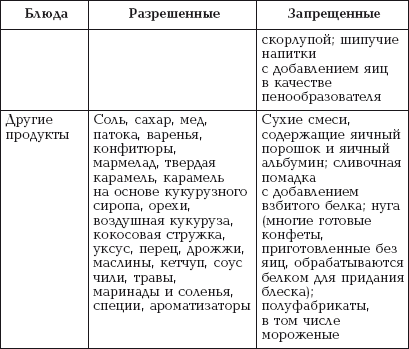 Диета при аллергии к пшенице Диета при аллергии к пшеницеПри аллергии к пшенице следует исключить из рациона пшеницу и содержащие ее продукты: пшеничную муку всех сортов и приготовленные из нее продукты, манную крупу, проростки пшеницы, отруби, панировочные сухари, сухие смеси для приготовления соусов и кремов, печенье и др. Во избежание употребления готовых продуктов, в состав которых входит пшеница, необходимо всегда изучать их состав, указанный на упаковке. Разрешенные и запрещенные к употреблению продукты и блюда при аллергии к пшенице указаны в табл. 6. Таблица 6 Разрешенные и запрещенные продукты и блюда при аллергии к пшенице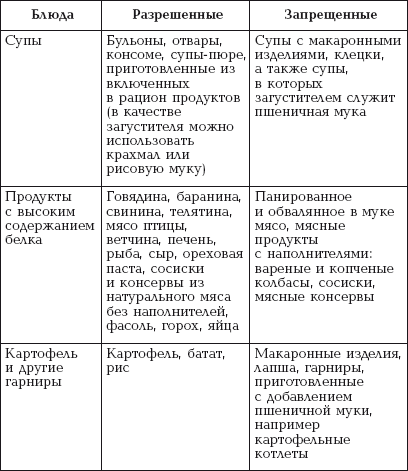 Таблица 6 (продолжение) 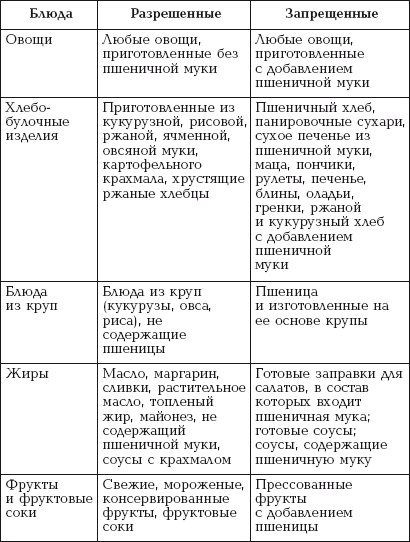 Таблица 6 (продолжение) 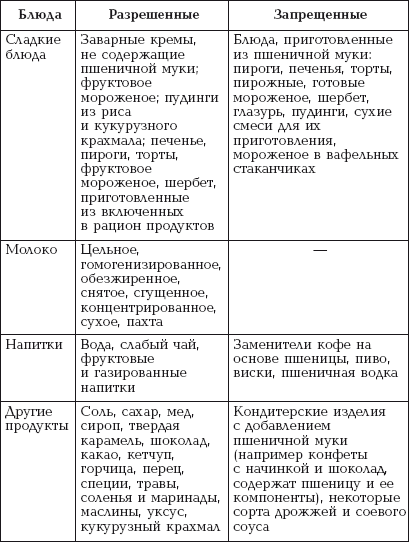 Вместо пшеничной муки можно добавлять в приготавливаемые блюда перечисленные ниже продукты. Для удобства приводим некоторые массовые соотношения. 1 столовой ложке пшеничной муки соответствуют: • 0,5 столовой ложки кукурузной муки или картофельного крахмала; • 0,5 столовой ложки рисовой муки; • 2 столовые ложки маниоковой муки; 1 стакану пшеничной муки соответствуют: • 0,5 стакана ячменной муки; • 1 стакан кукурузной муки; • 0,75 стакана овсяной муки грубого помола; • 1 неполный стакан кукурузной муки мелкого помола; • 0,6 стакана (10 столовых ложек) картофельного крахмала; • 0,9 стакана (15 столовых ложек) рисовой муки; • 1,25 стакана ржаной муки; • 1 стакан рисовой муки грубого помола; • 1,3 стакана молотых овсяных хлопьев; • 0,5 стакана ржаной муки и 0,5 стакана картофельного крахмала; • 0,7 стакана ржаной муки и 0,3 стакана картофельного крахмала; • 0,6 стакана рисовой муки и 0,3 стакана ржаной муки; • 1 стакан соевой муки и 0,75 стакана картофельного крахмала. Улучшению вкусовых качеств блюд способствует замена пшеничной муки 2 другими сортами. Следует заметить, что блюда, приготовленные на основе рисовой и кукурузной муки, получаются комковатыми. Для придания им более однообразной консистенции рисовую и кукурузную муку рекомендуется смешивать с водой или молоком в соответствии с рецептом, доводить смесь до кипения, после чего остужать и добавлять в нее оставшиеся ингредиенты. Соевую муку нужно всегда смешивать с другими видами муки. Изделия из теста, приготовленного из различных видов муки, кроме пшеничной, необходимо выпекать на медленном огне, особенно если в его состав не входят молоко и яйца. Мука грубого помола и мучная смесь не просеиваются. Последнюю перед приготовлением теста необходимо смешать с другими сыпучими продуктами и только после этого добавлять жидкость. Тесто из муки грубого помола будет подходить дольше, чем тесто из пшеничной муки. На 1 стакан такой муки рекомендуется добавлять 2,5 чайной ложки разрыхлителя. Тесто из непшеничной муки зачастую получается более густым или жидким, чем из пшеничной. Из него лучше всего выпекать небольшие изделия (булочки, печенье и др.), поскольку они лучше пропекаются, чем крупные. Пироги, приготовленные из непшеничной муки, быстро черствеют. Срок их хранения можно продлить, если положить их в герметично закрывающуюся упаковку или заморозить. Для панировки можно использовать молотые кукурузные хлопья или рис. Диета при непереносимости глютенаИз рациона следует исключить все продукты, содержащие глютен, то есть те продукты, в состав которых входят пшеница, рожь, овес, ячмень. Глютен может содержаться в продуктах как побочный компонент. В связи с этим не стоит употреблять продукты и приправы, в состав которых входят растительные белки (в том числе и гидролизованные), мука, крупа, солод, ароматизаторы на основе солода, крахмал (за исключением тех сортов, которые входят в рацион, например кукурузного). Следует иметь в виду, что ароматизаторы, загустители, эмульгаторы и антиоксиданты могут быть изготовлены из пшеницы, ржи, овса, ячменя или с их добавлением. В связи с этим при аллергии на глютен не рекомендуется употреблять продукты неизвестного состава. Полный состав того или иного продукта можно узнать у изготовителя. При употреблении пищи вне дома предпочтение следует отдавать простым блюдам, например жареному мясу, сырым овощам или незаправленным салатам, и обязательно выяснять, какие продукты использовались для приготовления того или иного блюда. Вне дома не стоит употреблять панированные, запеченные блюда, заправки, подливки и соусы. В домашних условиях те же блюда можно приготовить с исключением ингредиентов, способных вызвать аллергическую реакцию. Разрешенные и запрещенные продукты и блюда при аллергии на глютен указаны в табл. 7. Таблица 7 Разрешенные и запрещенные продукты и блюда при аллергии на глютен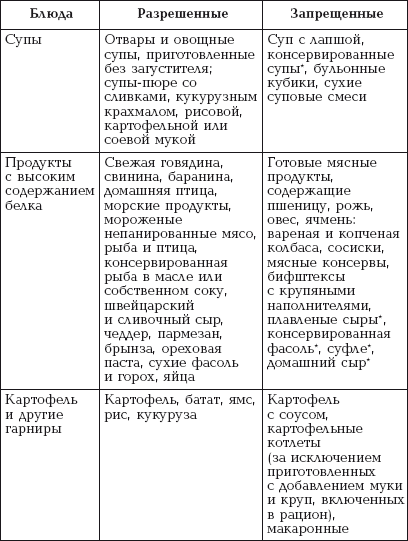 Таблица 7 (продолжение) 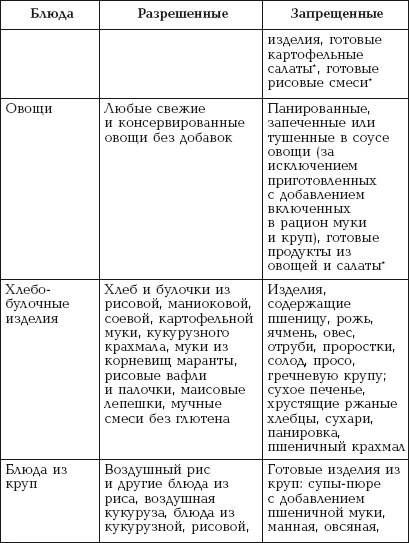 Таблица 7 (продолжение) 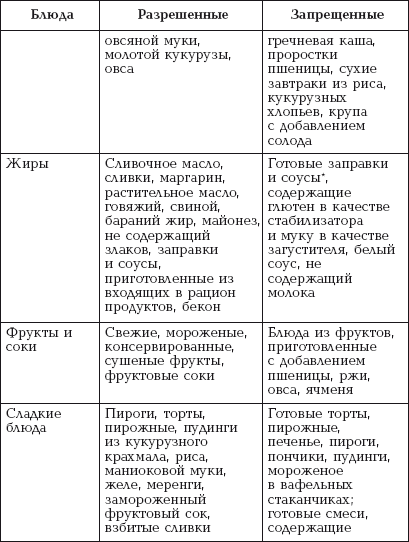 Таблица 7 (продолжение) 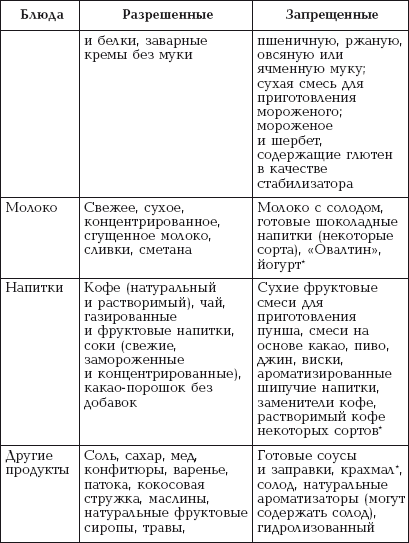 Таблица 7 (продолжение) 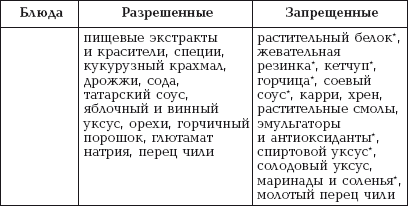 Диета при аллергии на рыбу Диета при аллергии на рыбуПри данном виде аллергии запрещается употреблять в пищу рыбу всех видов или какого-то определенного вида, если он установлен, а также икру, костную муку и рыбий жир. Приступ аллергии может развиться после наклеивания почтовых марок при облизывании их языком. Клей, который наносится на обратную сторону марок, изготавливается на основе рыбьих костей. В рацион рекомендуется включать продукты: • бульоны и отвары, заправленные разрешенными к употреблению продуктами; • мясо всех сортов, мясо птицы, ветчина, почки, печень, колбасные и мясные консервы, не содержащие рыбы и ее компонентов, грибы, орехи, бобовые; • любые овощи и фрукты; • молоко и любые молочные продукты; • блюда из любых круп; • сливочное и растительное масла, маргарин, сливки, заправки для салатов из растительного масла и уксуса, бекон, майонез; • другие продукты: соль, сахар, мед, патока, варенье, конфитюры, мармелад, шоколад, конфеты, халва; • напитки: чай, кофе, газированные напитки, любые фруктовые и овощные соки, алкогольные напитки. Диета при аллергии на пыльцу деревьевПри аллергии на пыльцу деревьев запрещается употреблять в пищу мед, красные яблоки, орехи, вишню, персики, абрикосы, черешню, клубнику, молодой картофель и морковь, пить березовый сок и коньяк. Не стоит также применять и некоторые растительные лекарственные средства, например березовые почки и шишки ольхи. Кроме того, необходимо ограничить употребление таких продуктов, как сахар, конфеты, варенье и другие кондитерские изделия, пищевые красители и добавки, соленья, маринады, копчености, копченые колбасы, холодные напитки, шоколад, какао, мороженое, алкогольные напитки. Разрешается употреблять следующие продукты и блюда: • хлеб, хлебобулочные изделия из любой муки, печенье; • любые супы и блюда из мяса (нежирная говядина, телятина, мясо птицы); • любые блюда из яиц; • молоко и молочные изделия (простокваша, ряженка, кефир, ацидофильное молоко, сметана, некислый творог); • каши и запеканки из любых круп, макаронные изделия; • овощи (картофель старого урожая, свекла, редька, редис, огурцы, помидоры); • бобовые (фасоль, горох, чечевица, арахис); • напитки (чай, слабый кофе с добавлением молока, питьевая и минеральная вода). Диета при аллергии на пыльцу злаковых (луговых) трав (тимофеевки, ежи, лисохвоста, райграса, ржи)При данном виде аллергии запрещается употреблять в пищу: • мед; • пшеницу, пшеничную муку и изготовленные из нее изделия (хлеб, печенье, макаронные изделия и др.), манную крупу, проростки пшеницы, отруби, панировочные сухари; • смеси для приготовления различных кремов и соусов; • мясные продукты с наполнителями (вареные и копченые колбасы, сосиски, мясные консервы); • заменители кофе на основе пшеницы; • пиво, виски, пшеничную водку. Ограничить рекомендуется употребление сахара, конфет, варенья и других кондитерских изделий, пищевых красителей и добавок, солений, маринадов, копченостей, холодных напитков, шоколада, какао, мороженого и алкогольных напитков. В пищу следует употреблять: • вегетарианские супы, борщ, щи из свежей капусты, свекольник, нежирные мясные супы; • блюда из нежирной говядины, телятины и мяса птицы в отварном, запеченном или тушеном виде; • яйца всмятку (не более 1 штуки в день), омлет белковый или из 1 яйца; • молоко и молочные изделия (простоквашу, кефир, ацидофильное молоко, сметану, некислый творог); • бобовые (фасоль, горох, чечевицу, арахис); • любые овощи и фрукты; • напитки (чай, слабый кофе с добавлением молока, питьевую и минеральную воду, фруктовые и газированные напитки). Диета при аллергии на пыльцу сорных трав (лебеды, полыни, амброзии, циклахены)При аллергии на пыльцу сорных трав запрещается употреблять в пищу мед, подсолнечное масло, семечки подсолнечника, дыню, арбуз, персики, сельдерей, а также пить травяные сборы, в составе которых есть ромашка, календула, мать-и-мачеха и другие полевые травы. Ограничить следует сахар, конфеты, варенье и другие кондитерские изделия, пищевые красители и пищевые добавки, соленья, маринады, копчености, копченые колбасы, холодные напитки, шоколад, какао, мороженое, алкогольные напитки. В рацион должны входить следующие продукты и блюда: • хлеб пшеничный и ржаной, хлебобулочные изделия, печенье; • любые супы; • блюда из нежирной говядины, телятины, птицы в отварном, запеченном или тушеном виде; • любые блюда из яиц; • молоко и молочные изделия (простокваша, ряженка, кефир, ацидофильное молоко, сметана, некислый творог); • крупяные каши и запеканки, а также макаронные изделия; • овощи (картофель, свекла, редька, редис, огурцы, белокочанная и цветная капуста, кольраби, брокколи); • бобовые (фасоль, горох, чечевица); • напитки (чай, слабый кофе с добавлением молока, питьевая и минеральная вода, фруктовые и газированные напитки). Особенности диетотерапии у детей, страдающих аллергиейДиета ребенка, страдающего аллергическим заболеванием, должна отвечать следующим требованиям: • соответствовать возрастным потребностям по количеству калорий и соотношению компонентов; • содержать минимум продуктов, являющихся потенциальными аллергенами; • производить неспецифический десенсибилизирующий эффект. Пищевые продукты, обладающие высокой аллергенной активностью, можно подразделить на 2 группы: • продукты, которые можно без существенного ущерба полностью исключить из рациона ребенка при наличии у него аллергического диатеза; к ним относятся шоколад, какао, цитрусовые, гранаты, дыни, земляника, малина, черная смородина, мед, рыба, икра, грибы и орехи; • продукты, которые нельзя полностью исключать из рациона ребенка, страдающего аллергическими заболеваниями (при условии, если к ним нет индивидуальной непереносимости); это продукты, имеющие высокую пищевую ценность (молоко и куриные яйца). Продукты 2-й группы рекомендуется включать в меню малыша в количествах, которые в 2–3 раза меньше возрастной нормы. Для снижения аллергенной активности этих продуктов необходимо подвергать их тщательной кулинарной обработке: молоко кипятить в течение не менее 10 минут или сбраживать, куриные яйца варить вкрутую. Из неспецифической гипоаллергенной диеты ребенка необходимо исключить экстрактивные вещества, острые приправы и соленые блюда, поскольку они вызывают реактивную гиперемию слизистой оболочки органов пищеварения, повышая ее проницаемость для пищевых аллергенов. Для того чтобы исключить из питания ребенка экстрактивные вещества, необходимо мясные бульоны заменять овощными отварами, а жареные овощи и мясо – отваренными или приготовленными на пару. Исключению из гипоаллергенной диеты также подлежат блюда и продукты, содержащие пищевые добавки (красители, консерванты), а также специи (горчица, хрен, перец и др.). Сами по себе они не обладают сенсибилизирующей активностью, но могут спровоцировать обострение аллергической реакции. Не рекомендуется давать детям, склонным к аллергии, консервированные продукты, копчености и готовые творожные сырки. Суточное количество белков в гипоаллергенной диете должно быть не ниже возрастной нормы. Изменяется лишь соотношение содержащих белок продуктов. Так, детям до 3 лет количество белка коровьего молока следует снизить до 25–30 % от общей потребности в белках при норме 45–50 %, детям дошкольного возраста – до 20–25 % при норме 35–40 % и детям школьного возраста – до 10–15 % при той же норме. Если ребенок хорошо переносит куриные яйца, ему все равно не стоит давать больше 0,5 штуки в день. Создавшийся дефицит животного белка обязательно нужно восполнить. Для этого следует увеличить количество мяса в меню ребенка на 10–15 % по сравнению с физиологической нормой. Лучше всего давать ему вареную или приготовленную на пару нежирную говядину. А если у ребенка нет аллергии на куриное мясо, 1–2 раза в неделю можно заменять ее отварной курицей. На долю растительного белка должно приходиться 25–30 % от общей потребности в белках. Это количество соответствует возрастной норме для здоровых детей. В том случае, если заболевание вызвано пищевыми аллергенами, в период обострения допускается уменьшение суточного количества белка на 25–50 % по сравнению с возрастной нормой. Но делать это нужно только с разрешения врача, под непосредственным его наблюдением и сроком не более чем на несколько дней, в течение которых необходимо давать ребенку больше овощей и фруктов. Эта мера направлена на снижение активности антигенного раздражения и устранение перекрестных реакций на широкий круг пищевых аллергенов. Жировой состав гипоаллергенной диеты должен на 15–20 % обеспечиваться жирами растительного происхождения, которые содержат незаменимые ненасыщенные жирные кислоты. Количество углеводов должно соответствовать возрастной норме, но потребность в этих веществах должна обеспечиваться преимущественно за счет полисахаридов, входящих в состав овощей и злаков. Употребление простых сахаров следует ограничить, поскольку они способны задерживать жидкость, а это может привести к усилению аллергического воспаления. Жидкость при гипоаллергенной диете дозируется в полном соответствии с возрастными нормами, за исключением острых аллергических реакций, которые протекают с явлениями отека (приступа «влажной» астмы у ребенка раннего возраста, отека Квинке), когда количество жидкости рекомендуется снизить на 15–20 %. Для профилактики задержки жидкости в организме употребление поваренной соли уменьшить до 3 г в сутки для детей дошкольного возраста и до 5 г в сутки для школьников. При рациональном построении неспецифической гипоаллергенной диеты потребность ребенка в витаминах полностью удовлетворяется. В том случае, если из диеты приходится исключать продукты, имеющие высокую витаминную ценность, рекомендуется применять комплексные витаминные препараты. Организация гипоаллергенной диеты у детей первого года жизни имеет некоторые специфические особенности. В этом возрасте оптимальным является естественное вскармливание, поэтому мать должна соблюдать гипоаллергенную диету. Если ребенок находится на искусственном вскармливании, предпочтение следует отдавать кисломолочным смесям с гидролизованным белком коровьего молока, который обладает меньшей антигенностью. В табл. 8 приведены правила выбора базового продукта питания для детей первого года жизни с аллергией на белки коровьего молока. Таблица 8 Выбор базового продукта питания для детей первого года жизни с аллергией к белкам коровьего молока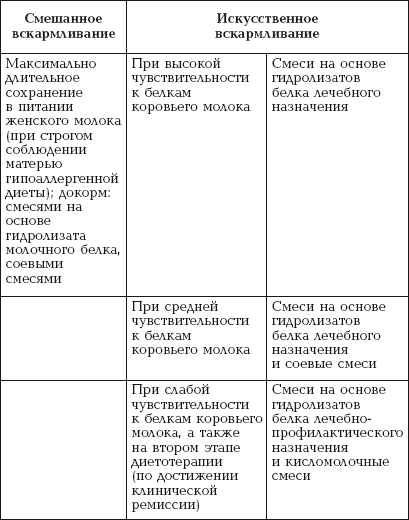 При введении прикорма необходимо также ограничивать употребление ребенком белка коровьего молока, поэтому каши и другие блюда лучше всего готовить на овощных отварах. Для того чтобы исключить развитие сенсибилизации к злакам, необходимо давать малышу разнообразные каши. Особую осторожность необходимо соблюдать и при введении соков ребенку, находящемуся на естественном вскармливании. Следует иметь в виду, что аллергию у малышей чаще всего вызывают морковный сок, соки из ягод и цитрусовых, а также рыбий жир. Даже малейшие проявления аллергии после введения этих продуктов должны стать сигналом для полного отказа от их употребления. Сроки введения прикормов детям первого года жизни с пищевой аллергией по сравнению со здоровыми детьми приведены в табл. 9. Таблица 9 Сроки введения прикормов детям первого года жизни с пищевой аллергией по сравнению со здоровыми детьми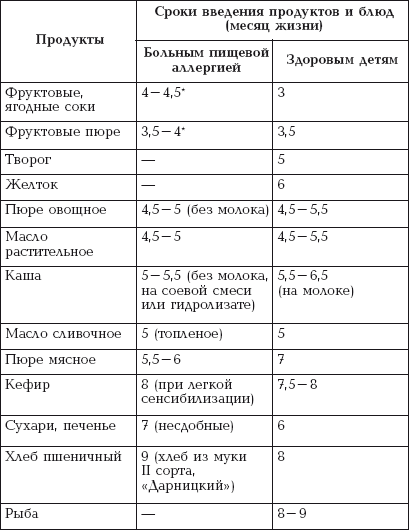
При назначении продуктов и блюд прикорма детям с пищевой аллергией следует руководствоваться следующими принципами: 1) в качестве первого прикорма вводить соки и пюре из яблок и груш без сахара; 2) подбирать продукты с относительно низкой аллергенной активностью; 3) отдавать предпочтение специализированным детским сокам, кашам, фруктовым, овощным и мясным консервированным продуктам промышленного производства, поскольку для их изготовления используется экологически чистое сырье, с применением современных технологий. Эти продукты имеют гарантированный состав, высокую биологическую и пищевую ценность, в них сохранены все витамины, они удобны для использования, представлены широким ассортиментом, который позволяет разнообразить рацион малыша. При выборе мясных и растительно-мясных консервов необходимо отдавать предпочтение тем продуктам, которые не содержат экстрактивных веществ, бульонов, пряностей, соли. Допускается лишь содержание в них минимального количества крахмала; 4) постепенно увеличивать объем вводимого продукта; 5) последовательно включать в рацион ребенка продукты и блюда; первым прикормом может быть монокомпонентное (то есть приготовленное из одного вида овощей) пюре или каша на воде; 6) при выборе продуктов для первого прикорма необходимо учитывать общее состояние ребенка и функциональное состояние его пищеварительной системы; если у малыша имеется склонность к диарее, в качестве первого прикорма лучше всего давать ему кашу, а если склонность к запорам – овощное пюре. Для правильной организации питания ребенка, страдающего пищевой аллергией, в первую очередь необходимо вывить те продукты, которые вызывают у него реакцию, затем выработать для него индивидуальную диету, основу которой должна составлять неспецифическая гипоаллергенная диета. Из нее должны быть исключены аллергенные продукты при условии сохранения соответствия потребляемых ребенком питательных веществ установленным возрастным нормам и его физиологическим потребностям. Такая элиминационная диета обычно назначается на срок от 3 до 6 месяцев. В период соблюдения диеты необходимо вести пищевой дневник или пройти медицинское обследование. После того как симптомы аллергии станут менее выраженными или исчезнут совсем, диету можно постепенно расширить, избегая включения в рацион малыша выявленных причинно-значимых аллергенных продуктов, по возможности заменяя их продуктами с аналогичной питательной ценностью, чтобы питание малыша оставалось полноценным, а вынужденное соблюдение диеты не сказывалось на его физическом развитии. Еще раз повторим: любую диету ребенку должен назначать только врач, а в период ее соблюдения малыш должен находиться под его наблюдением. Гипоаллергенная диета при беременности и грудном вскармливанииСогласно утверждению многих специалистов, аллергия начинает формироваться у ребенка еще во время его пребывания в утробе матери. Одной из ее причин является непереносимость или скрытая пищевая аллергия у матери в период беременности и кормления грудью. Проявляется она не только в типичных аллергических реакциях. К проявлениям скрытой пищевой аллергии в период беременности можно также отнести набор лишнего веса, гестоз, нефропатию беременных (отеки, повышение артериального давления, протеинурию) и гестационный сахарный диабет. У детей таких мам чаще возникают аллергические заболевания, перинатальные поражения нервной системы с повышенным внутричерепным давлением, они чаще болеют. Таким образом, после родов проблема не заканчивается: она переносится на ребенка. Женщинам, у которых в период беременности появляются перечисленные выше проблемы, необходимо соблюдать гипоаллергенную диету с исключением облигатных аллергенов: цитрусовых, шоколада, яиц, орехов, меда и др. Для профилактики набора лишнего веса рекомендуется использовать разгрузочные дни – яблочные, кефирные и т. д. Для устранения гестоза одних только пищевых ограничений будет недостаточно. Потребуется и медикаментозное лечение. Беременным указанных групп необходимо исключить из своего рациона копчености, уксус, соленья и острые блюда. Однако это лишь общие советы, которые не учитывают индивидуальной непереносимости определенных продуктов, а аллергическая реакция может проявиться абсолютно на любой продукт, даже на яблоки и кефир. Тем женщинам, которые входят в группу высокого риска рождения ребенка с аллергической патологией, необходимо пройти специальные тесты, с помощью которых определяется наличие в крови аллергенспецифических пищевых Ig G4 антител, образующихся в организме как реакция на продукты питания. Они передаются плоду через плаценту и играют большую роль в формировании аллергической предрасположенности ребенка. Когда количество антител превышает определенный уровень, можно говорить о непереносимости определенного вида продуктов или скрытой аллергии. С учетом этих индивидуальных отклонений беременным назначается соответствующая элиминационная диета. В группу повышенного риска входят женщины, в семье которых есть аллергическая патология: у нее самой, мужа или старших детей. Если аллергиком является один из членов семьи, риск развития аллергической патологии у ребенка составляет 20–40 %, а если оба родителя – аллергики, риск возрастает до 70 %. Такие тесты обязательно нужно проходить беременным с гестозом, гипертонией, гестоционным сахарным диабетом, а также при рецидивирующих заболеваниях мочевыделительной системы (хронических цистите и пиелонефрите). Обычно, если такие женщины проходят соответствующее обследование и придерживаются назначенной им элиминационной диеты в сочетании с противовирусной и противогипоксической терапией (если это необходимо), они избавляются от осложнений во время беременности и рожают здоровых детей. В период кормления грудью женщинам также рекомендуется соблюдать гипоаллергенную диету, если у их детей замечены какие-либо признаки аллергических реакций на пищевые продукты. Состав такой диеты приведен в табл. 10. Таблица 10 Гипоаллергенная диета для кормящих матерей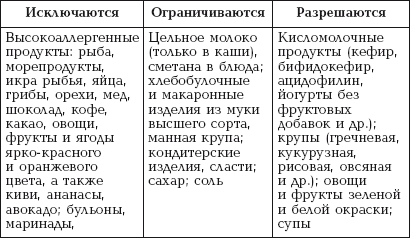 Таблица 10 (продолжение) 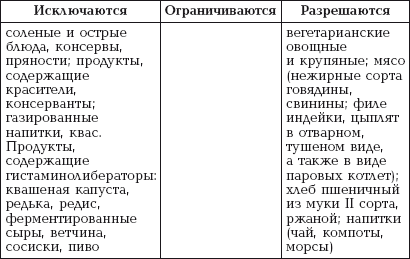 Из гипоаллергенной диеты кормящей матери рекомендуется исключить жирные и жареные блюда. Объем выпиваемой за день жидкости должен составлять не менее 1,5–2 л. Лучше всего пить некрепкий зеленый чай без каких-либо ароматических добавок, минеральную воду без газа, яблочный сок без сахара и консервантов, разведенный пополам с кипяченой водой (желательно использовать соки, специально предназначенные для детского питания), компоты из сухофруктов. Из мяса рекомендуется делать тефтели, котлеты, запекать его в духовке, отваривать или готовить на пару. Овощные супы необходимо варить на воде. Летом и осенью для их заправки следует использовать созревающие в сезон овощи, зимой и весной – только замороженные (кабачки, цветную капусту, брокколи, брюссельскую капусту, вымоченный картофель, зеленые фасоль и горошек). Крупы (гречку, рис, кукурузу, неглазурованные кукурузные хлопья) желательно вымачивать не менее 2 часов. Из кисломолочных продуктов рекомендуются бифидок, ацидофилин, нежирный творог, биойогурт без добавок, козий нежирный сыр и другие неострые нежирные сорта сыра (до 17 %), кефир 1 %-ной жирности. Общее количество кисломолочных продуктов, употребляемых в день, должно составлять 500 г. Молоко 0,5 %-ной жирности рекомендуется добавлять только в чай. |
|
||
|
Главная | В избранное | Наш E-MAIL | Добавить материал | Нашёл ошибку | Наверх |
||||
|
|
||||
